что лучше нольпаза или ганатон
Эффективность применения препарата Ганатон в лечении больных ГЭРБ
О.Н. Минушкин, Ю.Н. Лощинина
УНМЦ управления делами Президента РФ
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) является заболеванием, обусловленным нарушением перистальтики органов эзофагогастродуоденальной зоны, часто повторяющимися забросами в пищевод желудочного или дуоденального содержимого, удлинением времени экспозиции рефлюктата в пищеводе, приводящих к повреждению дистальной части пищевода.
Из определения болезни видно, что основным патогенетическим механизмом, формирующим условия для раздражения, воспаления, повреждения слизистой, является расстройство моторики. Тем не менее, основным направлением терапии, используемым в лечении ГЭРБ, является блокада желудочной секреции. Это связано в значительной степени с тем, что эффективных препаратов, восстанавливающих нарушенную перистальтику, до настоящего времени не было, а те, которые присутствовали на фармакологическом рынке, обладали значительным количеством побочных эффектов.
Следует отметить, что в клинической практике блокада желудочной секреции не всегда эффективно решает задачу контроля над симптомами ГЭРБ. В таких случаях (а это, например, сочетание изжоги с симптомами диспепсии, резистентность к ингибиторам протонной помпы или ночные прорывы кислотности на фоне терапии этими препаратами, щелочной рефлюкс и др.) значение восстановления нормальной двигательной функции пищевода и желудка увеличивается.
В 2007 году в России зарегистрирован новый прокинетик с комбинированным механизмом действия – Ганатон (Ganaton – своеобразная аббревиатура от «gastric natural tone», т.е. восстанавливающий нормальный тонус желудка; международное название – итоприда гидрохлорид).
Ганатон (итоприда гидрохлорид) является одновременно антагонистом допаминовых рецепторов и блокатором ацетилхолинэстеразы. Препарат активирует освобождение ацетилхолина и препятствует его деградации.
Ганатон обладает минимальной способностью проникать через гематоэнцефалический барьер в центральную нервную систему, включая головной и спинной мозг. Метаболизм препарата позволяет избежать нежелательного лекарственного взаимодействия при приеме препаратов, метаболизирующихся ферментами системы цитохрома Р 450.
Взрослым Ганатон назначают внутрь по 1 таблетке (50 мг) 3 раза в сутки до еды. Рекомендуемая суточная доза составляет 150 мг.
В Японии, где Ганатон (итоприда гидрохлорид) применяется с 1995 г., было проведено многоцентровое двойное слепое сравнительное исследование эффективности применения в течение 2 недель у больных хроническим гастритом с симптомами диспепсии. Итоприд гидрохлорида назначался в дозе 50 мг 3 раза в сутки (у 111 пациентов), цизаприд – в дозе 2,5 мг 3 раза в сутки (у 114 пациентов) (3). Умеренное или значительное клиническое улучшение наблюдалось у 79,3% больных, получавших итоприда гидрохлорид, и у 71,9% пациентов, получавших цизаприд. Авторы сделали вывод о высокой эффективности применения итоприда гидрохлорида в лечении больных хроническим гастритом с симптомами диспепсии. Был отмечен также хороший эффект итоприда гидрохлорида у больных хроническим гастритом с сопутствующими симптомами гастроэзофагеальной рефлюксной болезни (2), а также у пациентов с диабетическим гастропарезом (5).
Во всех клинических исследованиях Ганатон (итоприда гидрохлорид) зарекомендовал себя как препарат, характеризующийся хорошей переносимостью и отсутствием серьезных побочных эффектов. Основными побочными эффектами при приеме итоприда гидрохлорида явились: диарея (0,7% случаев), боли в животе (0,3%), головная боль (0,3%). Проведенные постмаркетинговые исследования подтвердили безопасность итоприда гидрохлорида (1). Результаты применения этого препарата более чем у 10 млн больных не выявили ни одного случая удлинения интервала Q-T. При назначении препарата в обычных терапевтических дозах повышение уровня пролактина в крови встречается редко.
На специальном симпозиуме по лечению функциональной диспепсии, который проходил в 2005 г. в Монреале в рамках Всемирного конгресса гастроэнтерологов, Ганатон (итоприда гидрохлорид) был охарактеризован как высокоэффективный и безопасный представитель нового класса прокинетиков, который может с успехом применяться при лечении функциональной диспепсии, а в будущем, возможно, займет важное место и в лечении других гастроэнтерологических заболеваний, протекающих с нарушением двигательной функции желудка (идиопатического гастропареза, гастроэзофагеальной рефлюксной болезни и др.) (4).
На кафедре гастроэнтерологии ФГУ УНМЦ УД Президента РФ в период с апреля по июнь 2008 г. Было проведено изучение клинического применения, предусматривающее курсовое лечение Ганатоном по стандартной схеме в течение 4 недель больных ГЭРБ.
Цель изучения – оценка эффективности 4-недельного курса терапии Ганатоном в стандартном режиме в купировании симптомов ГЭРБ и влияния на качество жизни больных, а также на тонус ВНС (устранение дисфункции по симпатическому и парасимпатическому типу).
Критериями включения больных явились: наличие у пациентов умеренной или сильной изжоги (≥ 2 баллов по шкале Лайкерта), по крайней мере 1-2 раза в неделю, наличие дисфункции ВНС по симпатическому или парасимпатическому типу.
Всего к изучению было принято 20 пациентов мужского пола с ГЭРБ 0 – I стадии, в возрасте от 20 до 25 лет (средний возраст 22,8 ± 0,33 года), соответствующих критериям включения.
Перед включением проводились клинический анализ крови и мочи, ЭГДС. До и после лечения оценивали интенсивность и частоту симптомов, эндоскопическую картину у пациентов с эрозивной формой ГЭРБ и уровень качества жизни по данным опросника SF-36 и визуальной аналоговой шкалы (ВАШ).
Больные принимали Ганатон в дозе 1 таблетка 3 раза в день, за 15 минут до приема пищи в течение 25 дней.
Тип течения ГЭРБ имел рецидивирующий характер в 100% случаев. Средняя продолжительность ЭНРБ (эндоскопически негативной рефлюксной болезни) составляла 3,4 ± 0,65 лет.
Все пациенты на момент включения в группу лечения испытывали изжогу и другие симптомы ГЭРБ, значительно ухудшающие качество жизни.
Изжога оценивалась с помощью расчетного показателя в баллах (таблица 1).
Среднее значение изжоги составляло 7,0 ± 0,2 балла.
Эндоскопическая характеристика больных до начала лечения представлена в таблице 2.
Таблица 1. Оценка изжоги изученных больных
| Параметр | Характеристика | Балл |
|---|---|---|
| Частота | Отсутствует Менее 2 раз в неделю 2-6 раз в неделю Ежедневно | 0 1 2 3 |
| Время возникновения | Отсутствует Только днем Только ночью Днем и ночью | 0 1 1 2 |
| Интенсивность | Отсутствует Легкая Средняя Тяжелая | 0 1 2 3 |
| Продолжительность | Отсутствует Несколько минут Длительно | 0 1 2 |
Таблица 2. Результаты эндоскопического исследования до начала терапии
| Эндоскопический признак | Количество пациентов, N (%) |
|---|---|
| Отсутствие изменений слизистой | 8 (40%) |
| Катаральный эзофагит | 6 (30%) |
| Эрозивный эзофагит | 6 (30%) |
| Недостаточность кардии | 17 (85%) |
| ГПОД | 1 (2%) |
Исследование вегетативного статуса проводилось по данным специального вопросника (Вейн А.М., 1993 г.), объективного осмотра и по вычислению индекса Кердо: ВИ = (1 – Д/Р) × 100,
где ВИ – вегетативный индекс; Д – диастолическое давление; Р – частота сердечных сокращений в 1 минуту.
Результаты лечения больных
На фоне проводимой монотерапии препаратом Ганатон изжога уменьшилась на 1 и более баллов к 7 ± 0,62 дню лечения у всех больных и была полностью купирована на 8,5 ± 1,1 день терапии в 90% случаев. У 2 пациентов купирования симптомов ГЭРБ (изжога, отрыжка воздухом) по окончании терапии не наступило. Это может быть связано с тем, что механизм формирования клинических проявлений у них был иным – не связанным с расстройством моторики.
У пациентов с эрозивной формой ГЭРБ (6 пациентов) после окончания терапии проводилась контрольная ЭГДС, при которой была выявлена полная эпителизация эрозий пищевода в 100% случаев.
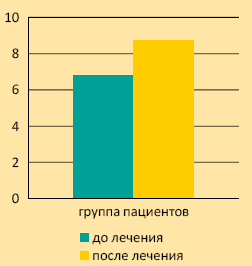
При оценке самочувствия визуальноаналоговой шкалы исходные данные ВАШ составили 6,8 ± 0,38 см, после курсовой терапии – 8,7 ± 0,19 см (р
График 1. Динамика самочувствия пациентов (оценка по ВАШ) до и после лечения
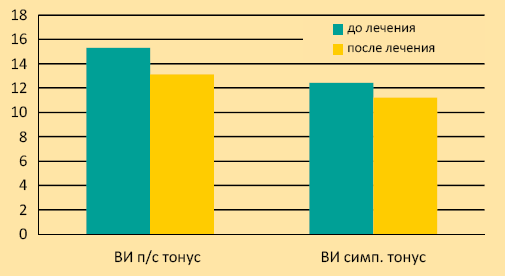
Было получено отчетливое влияние на вегетативный статус, что выражается в улучшении клинической симптоматики. Так, вегетативный индекс Кердо у пациентов с дисфункцией нервной системы по парасимпатическому типу до лечения составил 15,3 ± 1,8, после лечения – 13,1 ± 0,9. У пациентов с дисфункцией ВНС по симпатическому типу индекс Кердо до лечения – 12,4 ± 1,8, после лечения – 11,2 ± 1,2. Результаты представлены в графике 2.
График 2. Динамика вегетативного индекса Кердо до и после лечения Ганатоном
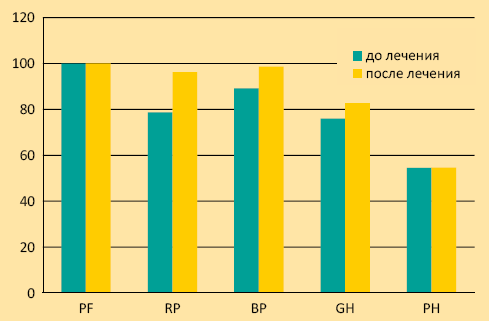
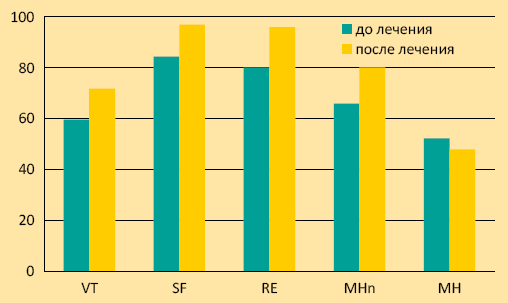
Динамика уровня качества жизни по данным опросника SF-36 показала, что среди показателей физического компонента здоровья (график 3) достоверно улучшились ролевое функционирование (RP), интенсивность боли (BP), общее состояние здоровья (GH). Среди показателей психологического компонента здоровья (график 4) наблюдалось достоверное улучшение жизненной активности (VT), социального (SF) и ролевого (RE) функционирования, психического здоровья (MHn).
График 3. Динамика уровня качества жизни (физическое здоровье) по данным опросника SF-36
График 4. Динамика уровня качества жизни (психическое здоровье) по данным опросника SF-36
Оценка безопасности и п ереносимости препарата Ганатон
За время лечения каких-либо побочных эффектов зарегистрировано не было. Препарат хорошо переносился и не вызывал органолептических неудобств.
Обсуждение
Изучена эффективность лечения 20 больных ГЭРБ (у 70% – НЭРБ, у 30% – эрозивный вариант). Больные характеризовались выраженным клиническим вариантом болезни (интенсивность изжоги составила 7 баллов), снижен уровень качества жизни; изменен вегетативный статус (поровну с преобладанием симпатического и парасимпатического отделов ВНС), причем у больных с преобладанием парасимпатического отдела – фиксировались более выраженные изменения слизистой пищевода – эрозивные и катаральные.
Больные получали только Ганатон и непродолжительным курсом (25 дней), при этом в обычные сроки были купированы клинические проявления и наступала эпителизация эрозий. Ни один больной ни потребовал усиления терапии антацидами или блокаторами секреции.
Эти результаты вселяют надежду, что новый (для нашей страны) прокинетик Ганатон может занять достойное место в лечении ГЭРБ.
Можно предположить, что для части больных Ганатон окажется препаратом выбора (не только в лечении, но и в поддержании ремиссии), для части – его использование поможет уменьшить дозу блокаторов секреции; сократить сроки лечения.
Препарат нуждается в дальнейшем изучении с целью определения его места в лечении наиболее распространенного гастроэнтерологического заболевания – ГЭРБ, которая и в условиях России становится болезнью № 1.
Выводы
Осложнения после прекращения приема ингибиторов протонной помпы и антагонистов гистаминовых рецепторов типа 2
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2021/08/oslozhnenija-posle-prekrashhenija-priema-ingibitorov-protonnoj-pompy-i-antagonistov-gistaminovyh-receptorov-tipa-2-900×600.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2021/08/oslozhnenija-posle-prekrashhenija-priema-ingibitorov-protonnoj-pompy-i-antagonistov-gistaminovyh-receptorov-tipa-2.jpg» title=»Осложнения после прекращения приема ингибиторов протонной помпы и антагонистов гистаминовых рецепторов типа 2″>
Александр Попандопуло, студент медицинского института УЛГУ. Редактор А. Герасимова
Ингибиторы протонной помпы (ИПП) — класс современных препаратов, подавляющих выработку соляной кислоты слизистой желудка. ИПП в течение многих лет неизменно входят в топ-10 рецептов и самых покупаемых лекарств в Европе.
Когда назначаются ингибиторы протонной помпы
ИПП незаменимы в терапии кислотозависимых заболеваний органов ЖКТ (пищевода, желудка, двенадцатиперстной кишки). Лекарства блокируют протонную помпу обкладочных клеток слизистой желудка, уменьшая, таким образом, секрецию соляной кислоты.
К широкому использованию ингибиторов протонной помпы в развитых странах приводит распространенность рефлюксной болезни, функциональной диспепсии и повреждений ЖКТ, вызванных действием нестероидных противовоспалительных препаратов (НПВП). ИПП назначают больным с язвами пищевода, желудка и двенадцатиперстной кишки и при выявлении Helicobacter pylori.
Ингибиторы протонной помпы эффективны, дают быстрый эффект, но как показывают результаты различных исследований, длительный прием таких лекарств связан с негативными последствиями. По заявлениям FDA (США) и немецких ученых, при длительном приеме или высокой дозировке ИПП повышаются риски переломов костей и позвоночника, развития Clostridium difficile-ассоциированной диареи, гипомагниемий, деменции, пневмонии. Этот факт вынуждает пациентов прекращать лечение.
Чем опасно резкое прерывание приема ИПП и H2RAs
На практике, многие пациенты, постоянно принимающие ИПП и антагонисты рецепторов гистамина типа 2 (H2RAs), после отказа от препарата имеют проблемы со здоровьем. У больных наблюдается рецидив симптомов — изжоги, кислой отрыжки, диспепсии, связанных с увеличением секреции HCl. Поэтому возникает клиническая необходимость повторного включения в терапию препарата, ингибирующего (подавляющего) секрецию соляной кислоты.
Рецидив симптомов после прекращения фармакотерапии затрагивает до 70% больных, постоянно принимающих ингибиторы протонной помпы. При этом доза и способ терапии не играют роли. Например, по данным результатов исследований, усиление симптомов наблюдалось у каждого третьего пациента с рефлюксной болезнью, лечившегося низкими дозами ИПП, вводимыми по требованию.
Естественно, что появление неприятных симптомов вызывает беспокойство у пациента и побуждает к возобновлению фармакотерапии, что может объяснить повышенное потребление ИПП и склонность к их постоянному применению.
Эффект возврата гиперсекреции кислоты определяемый как увеличение секреции (первичной или стимулированной) HCl после ингибирующей терапии выше значений, отмечаемых до фармакотерапии H2RAs, вторичный по отношению к терапии PPI, был впервые описан 30 лет назад. Состояние наблюдалось у подопытных крыс, которым давали омепразол в течение 3-х месяцев. Затем подобные симптомы выявили у пациентов, получавших омепразол при лечении рефлюкс-эзофагита и инфекции Helicobacter pylori (H. pylori).
Эффект возврата ГК после окончания терапии разными ИПП доказывает, что именно так работают все ингибиторы протонного насоса. Подобный эффект также наблюдался после приема H2RAs даже у здоровых добровольцев, не инфицированных H. pylori и без симптомов патологий ЖКТ.
Группа уч. Реймера провела эксперимент. Ученые распределили 120 испытуемых на 2 группы:
В группе, принимавшей ИПП, 44% испытуемых сообщили о появлении изжоги, кислотной отрыжке и диспепсии на 9-12-й неделях. В первой группе такие симптомы оказались у 15% человек.
Подобные исследования провела группа уч. Никлассона, выявив, что после прекращения четырехнедельного приема пантопразола, уже в первую неделю у 44% здоровых добровольцев началась диспепсия. Выраженность диспепсии коррелировала с первичной и стимулируемой едой секрецией гастрина (желудочный гормон) в конце приема пантопразола. Легкие и умеренные симптомы, приписываемые синдрому возврата гиперсекреции кислоты (ЭВГК) у здоровых добровольцев появлялись через 5-14 дней и длились в среднем 4-5 дней.
Считается, что возврат гиперсекреции является результатом ятрогенной гипохлоргидрии (недостаточность соляной кислоты), которая в механизме отрицательной обратной связи увеличивает секрецию гастрина G-клетками в желудке для противодействия повышению рН желудочного содержимого.
Клетки оболочки имеют рецепторы для гистамина и ацетилхолина, а рецептор для гастрина в основном расположен на энтерохромаффиноподобных (ECL) клетках, расположенных рядом с клетками оболочки. Производство гистамина зависит от массы клеток ECL, регулируемых гастрином. Гистамин стимулирует секрецию HCl путем активации гистаминовых рецепторов клеток желудка 2 типа.
Ингибиторы протонной помпы влияют на последнюю стадию HCl независимо от секреторных раздражителей, вызывая значительное и длительное (по сравнению с периодом полувыведения препарата) изменение рН желудочного сока. Гастрин стимулирует энтерохромаффиноподобные клетки и секрецию гистамина, что, однако, не увеличивает секрецию HCl, поскольку препарат блокирует протонные насосы. Однако стимуляция пролиферации клеток HCl после прекращения приема препарата длится дольше, чем эффект ИПП.
В патогенезе важно увеличить как количество, так и активность ECL-клеток. Гастрин оказывает трофическое действие на клетки ECL и клетки оболочки, что способствует временному увеличению секреции HCl. У пациентов, принимающих омепразол в течение 90 дней, концентрация гистамина в слизистой оболочке желудка увеличивается и H2RAs действуют меньше.
При постоянном лечении ИПП уровень гастрина повышается в 1-3 раза, сопровождаясь гиперплазией клеток ECL. При длительном наблюдении у больных наблюдалось умеренное увеличение плотности клеток HCl в слизистой оболочке желудка в течение первых 3 лет приема ИПП. Уровни гастрина были выше до и после у больных, ранее принимавших ИПП, чем у здоровых, и выше у женщин, чем у мужчин.
Инфекция H. pylori может увеличить риск гиперплазии клеток ECL (интерлейкин 1 является мощным ингибитором секреции HCl).
После прекращения кратковременного приема ИПП концентрация гастрина возвращается к исходным значениям. В исследовании группы уч. Никлассона и др. нормализация уровня гастрина и гистамина произошла на 6-й неделе. Синдром гиперсекреции длился примерно 2-3 месяца после окончания лечения.
Более длительное лечение продлевает этот срок за счет увеличения массы клеток слизистой оболочки, как при гастриноме (опухоль, продуцирующая гастрин), уменьшая вероятность снижения дозы ИПП. Если ИПП использовались в течение 1-25 дней, то гиперсекреции не наблюдалось в отличие от терапии в течение 56-90 дней.
Группа уч. Гиллена зафиксировала синдром гиперсекреции уже после 56 дней лечения омепразолом. Уч. Фоссмарк, проанализировав данные по гиперситимуляции у пациентов, принимающих ИПП более года, заявил, что повышенная секреция HCl сохраняется выше 8 недель, но ниже 26 недель.
Сообщалось об индуцированной гиперсекреции через 60-64 часа после прекращения месячного приема ранитидина. Диспепсия у здоровых добровольцев длилась в среднем 2 дня и была наиболее тяжелой на второй день после ранитидина.
Что касается антагонистов гистаминовых рецепторов типа 2, то у больных симптомы гиперсекреции после окончания лечения H2RAs возникают даже после кратковременного приема и длятся в течение нескольких дней. Это при сравнении с ИПП объясняется различным механизмом действия, более слабым ингибированием секреции HCL и тахифилаксией при регулярном приеме этих препаратов.
Подобно конкурентным антагонистам, влияющим на другие органы, внезапное прекращение приема H2RAs вызывает чрезмерную реакцию слизистой, но она невелика и недолговечна. В ее корне лежит гипергастринемия, которая сначала увеличивает выработку гистамина путем индукции фермента гистидиндекарбоксилазы. В то же время повышенное высвобождение гистамина снижает реакцию гистаминового рецептора 2 типа на конкурентный антагонист, что объясняет развитие толерантности при лечении H2RAs, тем самым снижая влияние гастрина на секрецию HCl.
Как правило, возникновение эффекта гиперсекреции после окончания приема H2RAs приписывают повышению активности клеток ECL, но основа процесса в этом случае лежит в первую очередь в повышении регуляции гистаминового рецептора типа 2.
Рекомендации по прекращению приема ингибиторов протонной помпы
Пациентам, которым не требуется непрерывный прием ИПП, должны выписываться минимально возможные дозы этих лекарств. В случае длительного лечения рекомендуется постепенное снижение дозы таких лекарств.
Конкретных рекомендаций о том, как именно снижать дозу препаратов нет. В основном в источниках указано, что при терапии рефлюксной болезни желательно снижать дозу ИПП на 50% каждые 2-4 недели.
Пациенты, которым не требуется постоянная фармакотерапия ингибиторами протонной помпы и H2RAs, должны знать, что симптомы, связанные с повышенной секрецией HCl после окончания лечения, не равносильны рецидиву. Они преходящи и постепенно исчезнут.
Возврат гиперсекреции соляной кислоты также возможен при приеме антацидов. Симптомы могут возникнуть через час после введения стандартной дозы препарата, но это бывает редко, поэтому в период ожидания нормализации секреции HCl, в случае длительных неприятных симптомов, может быть рекомендован прием антацидов.
Опыт лечения гастроэзофагеальной рефлюксной болезни
Обеспечение эффективного контроля над желудочной секрецией — одно из главных условий успешной терапии так называемых «кислотозависимых» заболеваний верхних отделов желудочно-кишечного тракта. В клинической и поликлинической практике в настоящее время для
Обеспечение эффективного контроля над желудочной секрецией — одно из главных условий успешной терапии так называемых «кислотозависимых» заболеваний верхних отделов желудочно-кишечного тракта. В клинической и поликлинической практике в настоящее время для ингибирования соляной кислоты париетальными клетками слизистой оболочки желудка чаще всего используются блокаторы Н2-рецепторов гистамина второго (ранитидин) и третьего (фамотидин) поколений, несколько реже — ингибиторы протонного насоса (омепразол, рабепразол), а для нейтрализации уже выделенной в полость желудка соляной кислоты — антацидные препараты. Антацидные препараты иногда применяются в лечении больных, страдающих так называемыми «кислотозависимыми» заболеваниями, в сочетании с Н2-блокаторами рецепторов гистамина; иногда в качестве терапии по «требованию» в сочетании с ингибиторами протонного насоса. Одна или две «разжеванные» антацидные таблетки не оказывают значительного эффекта [10] на фармакокинетику и фармакодинамику фамотидина, применяемого в дозе 20 мг.
Между этими медикаментозными препаратами существуют определенные различия, перечислим основные из них: различные механизмы действия; скорость наступления терапевтического эффекта; продолжительность действия; разная степень эффективности их терапевтического действия в зависимости от времени приема препарата и приема пищи; стоимость медикаментозных препаратов [1]. Вышеперечисленные факторы не всегда учитываются врачами при лечении больных.
В последние годы в литературе все чаще обсуждаются вопросы фармакоэкономической эффективности использования в терапии «кислотозависимых» заболеваний различных медикаментозных препаратов, применяющихся по той или иной схеме [2, 7]. Стоимость обследования и лечения больных особенно важно учитывать в тех случаях, когда больные в силу особенностей заболевания нуждаются в продолжительном лечении [4, 6], например при гастроэзофагеальной рефлюксной болезни (ГЭРБ). Это весьма распространенное заболевание, обследование и лечение таких пациентов требуют значительных расходов.
Как известно, у большей части больных ГЭРБ отсутствуют эндоскопические признаки рефлюкс-эзофагита. Однако по мере прогрессирования ГЭРБ появляются патологические изменения слизистой оболочки пищевода. Симптомы этого заболевания оказывают на качество жизни такое же воздействие, что и симптомы других заболеваний, включая и ишемическую болезнь сердца [5]. Замечено [8] отрицательное воздействие ГЭРБ на качество жизни, особенно на показатели боли, психическое здоровье и социальную функцию. У больных, страдающих ГЭРБ, высок риск появления пищевода Барретта, а затем и аденокарциномы пищевода. Поэтому при первых же клинических симптомах ГЭРБ, особенно при возникновении эндоскопических признаков эзофагита, необходимо уделять достаточное внимание своевременному обследованию и лечению таких больных.
В настоящее время лечение больных ГЭРБ проводится, в частности, препаратом фамотидин (гастросидин) в обычных терапевтических дозировках (по 20 мг или по 40 мг в сутки). Этот препарат обладает рядом достоинств: удобство применения (1-2 раза в сутки), высокая эффективность в терапии «кислотозависимых» заболеваний, в том числе и по сравнению с антацидными препаратами [9], а также большая безопасность по сравнению с циметидином. Однако наблюдения показали [1], что в ряде случаев для повышения эффективности терапии целесообразно увеличение суточной дозы гастросидина, что, по некоторым наблюдениям [1], снижает вероятность появления побочных эффектов по сравнению с использованием в повышенных дозах блокаторов Н2-рецепторов гистамина первого (циметидин) и второго (ранитидин) поколений. Преимущество фамотидина [11] перед циметидином и ранитидином заключается в более продолжительном ингибирующем эффекте на секрецию соляной кислоты обкладочными клетками слизистой оболочки желудка.
Существуют и другие преимущества блокаторов Н2-рецепторов гистамина (ранитидина или фамотидина) перед ингибиторами протонного насоса; в частности, назначение этих препаратов на ночь позволяет эффективно использовать их в лечении больных из-за отсутствия необходимости соблюдать определенную «временную» связь между приемом этих препаратов и пищи. Назначение некоторых ингибиторов протонного насоса на ночь не позволяет использовать их на полную мощность: эффективность ингибиторов протонного насоса снижается, даже если эти препараты приняты больными вечером и за час до приема пищи. Однако суточное мониторирование рН, проведенное у больных, лечившихся омезом (20 мг) или фамотидином (40 мг), свидетельствует [3] о том, что продолжительность действия этих препаратов (соответственно 10,5 ч и 9,4 ч) не перекрывает период ночной секреции, и в утренние часы у значительной части больных вновь наблюдается «закисление» желудка. В связи с этим необходим и утренний прием этих препаратов.
Определенный научно-практический интерес вызывает изучение эффективности и безопасности использования фамотидина и омеза (омепразола) в более высоких дозировках при лечении больных, страдающих «кислотозависимыми» заболеваниями верхних отделов желудочно-кишечного тракта.
Нами изучены результаты клинико-лабораторного и эндоскопического обследования и лечения 30 больных (10 мужчин и 20 женщин), страдающих ГЭРБ в стадии рефлюкс-эзофагита. Возраст больных — от 18 до 65 лет. При поступлении в ЦНИИГ у 30 пациентов выявлены основные клинические симптомы ГЭРБ (изжога, боль за грудиной и/или в эпигастральной области, отрыжка), у 25 больных наблюдались клинические симптомы, в основном ассоциируемые с нарушением моторики верхних отделов желудочно-кишечного тракта (чувство быстрого насыщения, переполнения и растяжения желудка, тяжесть в подложечной области), обычно возникающие во время или после приема пищи. Сочетание тех или иных клинических симптомов, частота и время их возникновения, а также интенсивность и продолжительность у разных больных были различными. Каких-либо существенных отклонений в показателях крови (общий и биохимический анализы), в анализах мочи и кала до начала терапии не отмечено.
При проведении эзофагогастродуоденоскопии (ЭГДС) у 21 больного выявлен рефлюкс-эзофагит (при отсутствии эрозий), в том числе у 4 больных обнаружена рубцово-язвенная деформация луковицы двенадцатиперстной кишки и у одного больного — щелевидная язва луковицы двенадцатиперстной кишки (5 больных страдали язвенной болезнью двенадцатиперстной кишки, сочетающейся с рефлюкс-эзофагитом). Кроме того, у одной больной обнаружена пептическая язва пищевода на фоне рефлюкс-эзофагита и у 8 больных — эрозивный рефлюкс-эзофагит. У всех больных, по данным ЭГДС, обнаружена недостаточность кардии (в сочетании с аксиальной грыжей пищеводного отверстия диафрагмы или без нее).
В лечении таких пациентов использовался гастросидин (фамотидин) в дозировке 40-80 мг в сутки в течение 4 недель (первые 2-2,5 недели лечение проводилось в стационаре ЦНИИГ, в последующие 2 недели пациенты принимали гастросидин в амбулаторно-поликлинических условиях). Терапию гастросидином всегда начинали и продолжали при отсутствии выраженных побочных эффектов, пациентам назначали по 40 мг 2 раза в сутки в течение 4 недель; лишь при появлении диареи и крапивницы дозировку гастросидина уменьшали до 40 мг в сутки.
Исследование было выполнено с учетом критериев включения и исключения больных из исследования согласно правилам клинической практики.
При проведении ЭГДС определяли НР, используя быстрый уреазный тест (один фрагмент антрального отдела желудка в пределах 2-3 см проксимальнее привратника) и гистологическое исследование биопсийного материала (два фрагмента антрального отдела в пределах 2-3 см проксимальнее привратника и один фрагмент тела желудка в пределах 4-5 см проксимальнее угла желудка). При обследовании больных при необходимости проводили УЗИ органов брюшной полости и рентгенологическое исследование желудочно-кишечного тракта. Полученные данные, включая и выявленные побочные эффекты, регистрировали в истории болезни.
В период проведения исследования больные дополнительно не принимали ингибиторы протонного насоса, блокаторы Н2-рецепторов гистамина или другие так называемые «противоульцерогенные» препараты, включая антацидные препараты и средства, содержащие висмут. 25 из 30 пациентов (84%) из-за наличия клинических симптомов, ассоциируемых чаще всего с нарушением моторики верхних отделов пищеварительного тракта, дополнительно получали прокинетики: домперидон (мотилиум) в течение 4 недель или метоклопрамид (церукал) в течение 3-4 недель.
Лечение больных ГЭРБ в стадии рефлюкс-эзофагита всегда начинали с назначения им гастросидина по 40 мг 2 раза в сутки (предполагалось, что в случае появления существенных побочных эффектов доза гастросидина будет уменьшена до 40 мг в сутки). Через 4 недели от начала лечения (с учетом состояния больных) при наличии клинических признаков ГЭРБ и (или) эндоскопических признаков эзофагита терапию продолжали еще в течение 4 недель. Через 4-8 недель по результатам клинико-лабораторного и эндоскопического обследования предполагалось подвести итоги лечения больных ГЭРБ.
При лечении больных гастросидином (фамотидином) учитывались следующие факторы: эффективность гастросидина в подавлении как базальной и ночной, так и стимулированной пищей и пентагастрином секреции соляной кислоты, отсутствие изменений концентрации пролактина в сыворотке крови и антиандрогенных эффектов, отсутствие влияния препарата на метаболизм в печени других лекарственных средств.
По результатам анализа обследования и лечения больных ГЭРБ в стадии рефлюкс-эзофагита в большинстве случаев терапия была признана эффективной. На фоне проводимого лечения у больных ГЭРБ с рефлюкс-эзофагитом (при отсутствии эрозий и пептической язвы пищевода) основные клинические симптомы исчезали в течение 4-12 дней; у пациентов с эрозивным рефлюкс-эзофагитом боль за грудиной постепенно уменьшалась и исчезала на 4-5-й день от начала приема гастросидина; у больной с пептической язвой пищевода на фоне рефлюкс-эзофагита — на 8-й день.
Двое из 30 больных (6,6%) через 2-3 дня от начала лечения отказались от приема гастросидина, с их слов, из-за усиления болей в эпигастральной области и появления тупых болей в левом подреберье, хотя объективно состояние их было вполне удовлетворительным. Эти больные были исключены из исследования.
По данным ЭГДС, через 4 недели лечения у 17 пациентов из 28 (60,7%) исчезли эндоскопические признаки рефлюкс-эзофагита, у 11 — отмечена положительная динамика — уменьшение выраженности эзофагита. Поэтому в дальнейшем этих больных лечили гастросидином в амбулаторно-поликлинических условиях в течение еще 4 недель по 40 мг 2 раза в сутки (7 больных) и по 40 мг 1 раз в сутки (4 больных, у которых ранее была снижена дозировка гастросидина).
Весьма спорным остается вопрос — рассматривать ли рефлюкс-эзофагит, нередко наблюдаемый при язвенной болезни (чаще всего при язвенной болезни двенадцатиперстной кишки), как осложнение этого заболевания или же считать его самостоятельным, сопутствующим язвенной болезни заболеванием? Наш многолетний опыт наблюдений показывает, что, несмотря на некоторую связь ГЭРБ и язвенной болезни (их относительно частое сочетание и даже появление или обострение рефлюкс-эзофагита в результате проведения антихеликобактерной терапии), все же язвенную болезнь и ГЭРБ (в том числе и в стадии рефлюкс-эзофагита) следует считать самостоятельными заболеваниями. Мы неоднократно наблюдали больных с частыми обострениями ГЭРБ в стадии рефлюкс-эзофагита (при наличии у них рубцово-язвенной деформации луковицы двенадцатиперстной кишки). Последнее обострение язвенной болезни (с образованием язвы в луковице двенадцатиперстной кишки) у этих больных отмечалось 6-7 и более лет назад (значительно реже, чем рецидивы ГЭРБ в стадии рефлюкс-эзофагита), однако при очередном обострении язвенной болезни с образованием язвы в луковице двенадцатиперстной кишки всегда при эндоскопическом исследовании выявляли и рефлюкс-эзофагит. Мы уверены, что при наличии современных медикаментозных препаратов лечить неосложненную язвенную болезнь значительно легче, чем ГЭРБ: период терапии при обострении язвенной болезни двенадцатиперстной кишки занимает значительно меньше времени по сравнению с терапией ГЭРБ; да и в период ремиссии этих заболеваний пациенты с язвенной болезнью двенадцатиперстной кишки чувствуют себя более комфортно, в то время как больные ГЭРБ вынуждены для улучшения качества жизни отказываться от приема значительно большего количества продуктов и напитков.
При обследовании (через 8 недель лечения) трое из 11 больных по-прежнему предъявляли жалобы, ассоциированные с нарушением моторики верхних отделов желудочно-кишечного тракта. Трое больных при хорошем самочувствии отказались от проведения контрольной ЭГДС через 8 недель. По данным ЭГДС, у 7 из 8 больных отмечено исчезновение эндоскопических признаков эзофагита (в том числе у одной больной — заживление пептической язвы пищевода).
Определение НР проводилось у всех 30 больных: в 11 случаях выявлена обсемененность НР слизистой оболочки желудка (по данным быстрого уреазного теста и гистологического исследования материалов прицельных гастробиопсий). Антихеликобактерная терапия в период лечения больным ГЭРБ в стадии рефлюкс-эзофагита не проводилась.
При оценке безопасности проведенного лечения каких-либо значимых отклонений в лабораторных показателях крови, мочи и кала отмечено не было. У 4 больных (13,3%), у которых ранее наблюдался «нормальный» (регулярный) стул, на 3-й день лечения гастросидином (в дозе 40 мг 2 раза в сутки) был отмечен, с их слов, «жидкий» стул (кашицеобразный, без патологических примесей), в связи с чем доза гастросидина была уменьшена до 40 мг в сутки. Через 10-12 дней после снижения дозы стул нормализовался без какой-либо дополнительной терапии. Интересно отметить, что еще у 4 больных, которые ранее страдали запорами, на фоне проводимого лечения стул нормализовался на 7-й день. У 3 из 30 больных (10%) на 3-4-й день приема гастросидина появились высыпания на коже туловища и конечностей (крапивница). После уменьшения дозировки гастросидина до 40 мг в сутки и проведения дополнительного лечения диазолином (по 0,1 г 3 раза в день) высыпания на коже исчезли.
Проведенные исследования показали целесообразность и эффективность терапии ГЭРБ в стадии рефлюкс-эзофагита гастросидином по 40 мг 2 раза в сутки, особенно при лечении больных с выраженными болевым синдромом и изжогой. Такое лечение может успешно проводиться в стационарных и амбулаторно-поликлинических условиях. Изучение отдаленных результатов проведенного лечения позволит определить продолжительность периода ремиссии этого заболевания и целесообразность лечения гастросидином в качестве «поддерживающей» терапии или же терапии «по требованию».
По вопросам литературы обращайтесь в редакцию