энап или индапамид что лучше
Выбор фиксированной комбинации ИАПФ с диуретиком при артериальной гипертензии
С. Канорский, доктор медицинских наук, профессор, Ю. Устенко
Кубанский государственный медицинский университет, Краснодар
Применение комбинаций эналаприла с гидрохлортиазидом 1 раз в сутки не предупреждает опасный подъем АД в конце интервала дозирования и возможное развитие сложных форм желудочковых аритмий из-за гипокалиемии. Этих недостатков лишены комбинации периндоприла с индапамидом.
Ключевые слова: артериальная гипертензия, комбинированная терапия, ингибиторы ангиотензинпревращающего фермента, диуретики.
CHOICE OF A FIXED-DOSE ACE INHIBITOR-DIURETIC COMBINATION IN ESSENTIAL HYPERTENSION
Professor S. Kanorsky. MD; Yu. Ustenko
Kuban State Medical University, Krasnodar
The use of combinations of enalapril and hydrochlorothiazide once daily fails to prevent a dangerous elevation in blood pressure at the end of a titration interval and the possible development of complex forms of hypokalemia-induced ventricular arrhythmias. Combinations of perindopril and indapamide are devoid of these demerits.
Key words: essential hypertension, combination therapy, angiotensin-converting enzyme inhibitors, diuretics.
При оценке общего риска сердечно-сосудистых осложнений у больного с артериальной гипертензией (АГ) учитывается большое количество переменных, но показатели АД являются определяющими вследствие высокой прогностической значимости. Достижение и длительное поддержание целевого уровня АД обычно требует применения комбинированной антигипертензивной терапии [2, 8]. Ее преимущества перед монотерапией очевидны: воздействие на разные механизмы развития АГ усиливает антигипертензивный эффект, препятствует его ускользанию со временем, позволяет снижать дозы используемых препаратов, а также устранять (или ослаблять) побочные действия отдельных компонентов лечения [12].
Гиперактивность ренин-ангиотензин-альдостероновой системы играет важную роль в развитии сердечно-сосудистых заболеваний [4]. Применительно к АГ она ответственна за вазоконстрикцию, задержку натрия и воды, нарушение структуры и функции миокарда и сосудистой стенки. Поэтому ингибиторы ангиотензинпревращающего фермента (ИАПФ) широко используются в лечении АГ не только для снижения АД, но и с целью получения плейотропных эффектов, что в сумме позволяет достичь существенного снижения риска сердечно-сосудистых осложнений [9].
В последние годы на фармацевтическом рынке появился целый ряд фиксированных комбинаций ИАПФ и тиазидных (тиазидоподобных) диуретиков. Все они рекомендуются производителями для приема 1 раз в сутки, несмотря на то, что продолжительность действия входящих в их состав компонентов (каптоприла, эналаприла, гидрохлортиазида) значительно меньше. Это объясняет возросший интерес к прямому сопоставлению эффективности и безопасности отдельных фиксированных комбинаций ИАПФ с диуретиками.
Целью данного исследования было сравнить эффективность и безопасность низко- и полнодозовых фиксированных комбинаций эналаприла с гидрохлортиазидом и периндоприла с индапамидом.
В исследовании участвовали 240 больных (109 мужчин и 131 женщина) в возрасте от 51 года до 64 лет (средний возраст — 58,9±2,8 года). Клиническую эффективность и переносимость фиксированных комбинаций ИАПФ с диуретиками сравнивали у пациентов с гипертонической болезнью II стадии, а также АГ I—II степеней, не достигших целевого АД при предшествующей монотерапии, либо у пациентов с впервые выявленной АГ I степени.
Критерии исключения из исследования: АД>180/110 мм рт. ст.; сахарный диабет; наличие тяжелой печеночной почечной недостаточности, хронической сердечной недостаточности III или IV ФК, злокачественных новообразований и других тяжелых заболеваний, способных существенно влиять на прогноз; беременность; злоупотребление алкоголем, наркомания; невозможность длительного наблюдения за больным. В обследование также не включали пациентов с осложнениями АГ в анамнезе — такими, как инфаркт миокарда или инсульт, так как, по современным представлениям, они нуждаются в обязательной терапии дополнительными классами препаратов (статины, антитромбоцитарные средства, Р-адреноблокаторы), применение которых исказило бы результаты данного исследования. Из анализа исключали также пациентов, подвергавшихся в период наблюдения хирургической реваскуляризации миокарда.
В 118 (49,2%) случаях диагностировали АГ I степени, в 122 (50,8%) — АГ II степени. С целью достижения целевого АД у большинства пациентов и стойкого его поддержания в процессе длительной терапии больным с АГ I степени рекомендовали низкодозовые комбинации (энап HL или Нолипрел), а пациентам с АГ II степени — полнодозовые комбинации антигипертензивных препаратов (энап H или Нолипрел форте). Комбинации лекарственных средств назначали при неэффективности монотерапии и наличии у всех обследованных поражений органов-мишеней (как правило, гипертрофии левого желудочка), реже — метаболического синдрома, утолщения интима-медиа сонных артерий или микроальбуминурии и, соответственно, при высоком риске сердечно-сосудистых осложнений [2].
Методом случайного распределения больных с АГ I степени рандомизировали в 2 группы (1-я, 2-я) по 59 человек, пациентов с АГ II степени — в 2 группы (3-я, 4-я) по 61 человеку.
Больные 1-й группы получали энап HL — эналаприл 10 мг/гидрохлортиазид 12,5 мг (KRKA, Словения), 2-й группы — нолипрел — периндоприл 2 мг/индапамид 0,625 мг (Лаборатории Сервье, Франция), 3-й группы — энап H — эналаприл 10 мг/гидрохлортиазид 25 мг (KRKA, Словения), 4-й группы — нолипрел форте — периндоприл 4 мг/индапамид 1,25 мг (Лаборатории Сервье, Франция) (табл. 1, 2).
Таблица 1
Динамика офисного АД при лечении комбинированными препаратами (M±m) у пациентов с АГ I степени
Обзор таблеток от повышенного давления нового поколения
Частое повышение показателей артериального давления (АД) – причина развития серьезных заболеваний (инсульт, инфаркт миокарда и пр.). Гипертоническая болезнь в России диагностируется у каждого третьего человека преклонного возраста. Для борьбы с гипертонией многим пациентам приходится принимать препараты на протяжении всей жизни, чтобы исключить осложнения.
Современные фармакологические компании предлагают большой выбор лекарственных средств, эффективных при гипертонии. Если не знаете, как выбрать таблетки от повышенного давления, ознакомьтесь с рейтингом, представленным ниже. В ТОП вошли лучшие медикаменты с учетом эффективности, стоимости и отзывов.
Классификация препаратов от повышенного давления
Причины гипертонии
Когда нужно вызвать врача на дом при повышении давления?
Общепринятые показатели АД – 120/80. Параметры могут незначительно варьировать в зависимости от времени суток, физической активности и возраста человека.
Таблица – Показатели артериального давления и рекомендации
Средства от повышенного давления
Купить хорошее лекарство от повышенного давления непросто. Фармацевт в аптеке поможет редко, сразу отправляет к врачу. Неужели так трудно порекомендовать надежный препарат по приемлемой цене? Попробуем разобраться в видах препаратов и принципах их приема.
Сдайте все необходимые анализы со скидкой от 10% до 25% по промокоду «МОЕЗДОРОВЬЕ». Посетите один из множества удобно расположенных медофисов KDL https://bit.ly/3gIM9wP или бесплатно вызовите медсестру для забора биоматериала с помощью инновационной лабораторной службы LifeTime https://bit.ly/3yd9Pj2
Гипертония
Мало кто в наше время ничего не слышал о гипертонии, или повышенном давлении. Это неудивительно – ведь в современном мире каждый третий взрослый человек сталкивается с этой проблемой и вынужден искать пути её решения.
Артериальное давление считается повышенным, если его величина 140/90 мм рт. ст. или выше, независимо от возраста человека. Чаще всего повышение давления – это самостоятельное заболевание, которое называют гипертонической болезнью. Но иногда гипертония – это симптом какого-то другого заболевания (например, болезней почек, щитовидной железы, надпочечников). В этом случае помимо снижения цифр нужно лечить основное заболевание.
Симптомы
О повышении давления могут говорить такие симптомы, как:
При появлении любого из них стоит измерить своё артериальное давление. Если оно выше нормы – нужно позаботиться о его снижении.
А бывает ли так, что человека ничего не беспокоит, но его давление повышено? К сожалению, такие случаи не редкость. Именно поэтому так важно контролировать своё давление даже при нормальном самочувствии. Многие ошибочно думают, что если нет симптомов, то снижать давление не нужно. Действительно, зачем пить таблетки, если чувствуешь себя хорошо? Увы, частота осложнений гипертонии не зависит от того, чувствуете вы её или нет.
Грозные осложнения :
Чем выше давление, тем больше риск их развития.
Лечение
Средства для снижения давления нужны почти всем пациентам с гипертонией. На начальной стадии болезни, при незначительном повышении давления, иногда удаётся привести показатели в норму изменением образа жизни (диета, снижение веса, борьба со стрессами, физическая активность). Но большинство пациентов всё же нуждаются в постоянном приёме лекарств. Если лечение прекратить, то высокое давление, а вместе с ним неприятные симптомы, риск осложнений возвращаются. При лечении очень важен контроль уровня давления и ведение пациентом дневника, в котором фиксируются его показатели. Это позволяет подобрать оптимальное лечение, точно оценить его эффект.
В наши дни создано большое количество лекарств, снижающих давление. Рассмотрим основные группы этих лекарств.
Ингибиторы АПФ
Они подавляют (ингибируют) один из ферментов, участвующих в повышении давления, часто используются как лекарства первого выбора при начале лечения гипертонии.
Преимущества этой группы:
А вот беременным (или планирующим беременность) женщинам эта группа не подойдет – она может оказать негативное влияние на плод. Также, иногда, на фоне приёма этих лекарств, появляется сухой кашель. Если он сильно беспокоит пациента – необходима замена на средство из другой группы.

Блокаторы рецепторов ангиотензина (БРА).
Их механизм действия близок к лекарствам предыдущей группы, но блокирует процесс на другом уровне. В целом они имеют те же свойства, что ингибиторы АПФ. Их часто назначают, если при приеме ингибиторов АПФ развивается сухой кашель, поскольку данная группа не имеет такого побочного эффекта.
Бета-блокаторы
Снижают давление, действуя на бета-адренорецепторы сердца и сосудов. Помимо снижения давления, эти лекарства урежают пульс. Предпочтительны при склонности к частому сердцебиению, а вот при исходно редком пульсе их принимать не рекомендуется. При подборе дозы и лечении обязателен контроль пульса (он должен быть не реже 50 ударов в минуту).
Их рекомендуют также использовать при сочетании гипертонии с ишемической болезнью сердца или хронической сердечной недостаточностью. А при сочетании с бронхиальной астмой или хронической обструктивной болезнью лёгких (ХОБЛ), следует использовать их с осторожностью – возможно усиление бронхоспазма.
Антагонисты кальция
Снижают давление за счёт воздействия на кальциевые каналы клеток. Их можно использовать при сочетании гипертонии с бронхиальной астмой, ХОБЛ, сахарным диабетом, болезнями почек.
Диуретики
Выводят из организма избыток воды и натрия. Особенно актуальны для людей, имеющих отёки или признаки сердечной недостаточности. У индапамида продленного действия наименее выражен мочегонный эффект и минимум побочных проявлений, но при этом он хорошо стабилизирует давление.

С осторожностью эту группу следует использовать при повышении уровня сахара и мочевой кислоты в крови.
Препараты центрального действия
Снижают давление, действуя на рецепторы в головном мозге. Как правило, их добавляют к комбинациям других лекарств, если не удается достичь необходимого эффекта.
Комбинированные средства
При лечении гипертонии нередко используют комбинации из нескольких действующих веществ. По данным исследований, применение комбинаций более эффективно, чем просто повышение дозы препарата, и вызывает меньше побочных явлений. Многие лекарства при совместном применении дополняют и усиливают эффект друг друга. Именно поэтому создано множество комбинированных препаратов, когда в одной таблетке содержатся сразу 2, а иногда и три лекарства. Их приём одновременно эффективен и очень удобен.
Комбинации из 2-х препаратов:
Комбинации из 3-х препаратов:
При подборе лечения гипертонии обычно начинают с небольших доз, а при необходимости постепенно их повышают. Нельзя резко снижать давление до нормы, если оно исходно сильно повышено. Лучше сначала стабилизировать его на менее высоком уровне (например, если исходное АД более 180/100, достичь значений, не превышающих 150-160/90 мм рт. ст.), а через некоторое время попробовать усилить терапию с учётом её переносимости.
Подобрать оптимальное лечение непросто. Даже врачам требуется на это время. Обязательно активное участие пациента в ведении дневника, регулярном приеме препаратов. Самостоятельное изменение схемы лечения или его прекращение может привести к неприятным последствиям вплоть до осложнений гипертонии (инфарктов, инсультов). Если по каким-то причинам вы изменили прием препаратов, не утаивайте это от врача. Только вместе можно добиться устойчивых результатов в лечении.
Если у Вас повышенное артериальное давление… Несколько простых советов как снизить артериальное давление и быть здоровым
ЕСЛИ У ВАС ПОВЫШЕННОЕ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ…
НЕСКОЛЬКО ПРОСТЫХ СОВЕТОВ КАК СНИЗИТЬ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ И БЫТЬ ЗДОРОВЫМ
Татьяна Алексеевна Петричко,
зав. кафедрой ОВП и профилактической медицины
КГБОУ ДПО ИПКСЗ, д.м.н.
Артериальная гипертония – одно из наиболее распространённых хронических заболеваний современности. В настоящее время в России около 40% населения страдают артериальной гипертонией. У многих пациентов артериальная гипертония длительное время может протекать бессимптомно, не влияя на общее самочувствие. При многолетнем течении этого заболевания организм постепенно адаптируется к высокому давлению, и самочувствие человека может оставаться сравнительно неплохим. При этом повышенное артериальное давление оказывает неблагоприятное воздействие на кровеносные сосуды и внутренние органы: головной мозг, сердце, почки. Это нередко приводит к таким серьёзным осложнениям, как инсульт, ишемическая болезнь сердца (стенокардия), инфаркт миокарда, сердечная и почечная недостаточность.
Помните! Артериальная гипертония – хроническое заболевание, которое постоянно и неуклонно прогрессирует при отсутствии лечения. Однако эту болезнь можно контролировать! Для эффективного снижения артериального давления и риска сердечно-сосудистых осложнений важно регулярно принимать лекарства и поддерживать здоровый образ жизни.
Что нужно делать при обнаружении повышенного артериального давления?
При обнаружении повышения артериального давления необходимо незамедлительно обратиться к врачу для выявления причины заболевания и определения тактики лечения.
Помните! Ни в коем случае не следует заниматься самолечением. Нельзя слушать советы знакомых и родственников, страдающих артериальной гипертонией и употреблять для лечения те же лекарства, которые принимают они. Поскольку причина и течение заболевания у каждого человека различны, то и лечение для одних может быть полезным, а для других бесполезным или даже вредным. Только врач может определить необходимую тактику лечебных мероприятий для каждого больного.
С чего необходимо начинать лечение повышенного артериального давления?
Для того, чтобы предотвратить возникновение или прогрессирование уже имеющийся артериальной гипертонии, необходимо снижать массу тела, отказаться от некоторых вредных привычек, таких как курение, злоупотребление алкоголем, чрезмерное употребление соли.
Принимать гипотензивные препараты – лекарства снижающие артериальное давление.
Когда нужно начинать постоянный прием таблеток?
При каком давлении нужно постоянно принимать таблетки?
Если Ваше давление в основном Выше 140/90, пусть это даже будет 150/95 и особенно если периодически бывают кризы таблетки уже нужно принимать. Принцип лечения артериальной гипертонии состоит в том, чтобы на фоне приема лекарств уровень артериального давления не выходил за пределы нормальных значений, сто создает условия для нормального функционирования всех жизненно важных органов и систем организма.
Какова цель постоянного приема гипотензивных?
Помните! Артериальная гипертония является хроническим заболеванием и, как и все хронические заболевания требует постоянного и непрерывного лечения. Прекращение приема лекарственных средств неминуемо приведет к рецидиву повышения артериального давления и развития осложнений.
Какой нужен препарат?
На этот вопрос нужно отвечать только вместе с врачом. В настоящее время для лечения гипертонии существует большой арсенал лекарственных средств, обеденных в 5 групп препаратов. Каждая из этих групп имеет свои противопоказания, особенности назначения в зависимости от сопутствующих заболеваний, возраста и т.д
Группы антигипертензивных препаратов
атенолол, метопролол, бисопролол, бетаксолол
Нифедипин, амлодипин, лерканидипин, феллодипин, нитрондипин
Каптоприл, эналоприл, перендоприл, лизиноприл, фозтноприл
IV группа — Блокаторы АТ рецепторов
Лозартан, вальсортан, эпросартан, телмисартан, олмесартан, Азилсартан
V группа – Мочегонные
Помните! Только врач может назначить лекарства и определить их дозировки.
На что действуют эти препараты?
На факторы, от которых зависит уровень АД, главные из них Вам уже хорошо знакомы: спазм (сужение) сосудов, усиленная работа сердца, задержка жидкости. Поговорим об этом чуть подробнее.
От чего зависит уровень артериального давления?
Какие же факторы выделяются и как на них воздействовать?
— если из крана жидкость поступает под давлением, то и давление в трубе повысится; здесь нужны бета-блокаторы.
— если уменьшить просвет трубы, то давление тоже повысится; просвет трубы увеличивают антагонисты кальция, ингибиторы АПФ, блокаторы АТ-рецепторов.
— если увеличить количество жидкости в цистерне, то давление в системе тоже повысится; на этот фактор могут повлиять мочегонные.
Кто решает вопрос о группе препарата?
Врач с учетом особенностей Вашего организма и других факторов, принимает решение с какой группы препаратов следует начать лечение.
Как он решает вопрос о дозировке?
Обычно лечение начинают с самой маленькой дозы. Вы ее принимаете в течение 5-7 дней и контролируете в дневнике давление АД следует измерять как минимум 2 раза в день, желательно в одни и те же часы). Оно обычно немного снижается. Через 5 дней доза увеличивается и снова в течение 5 дней Вы продолжаете контроль давления. Оно еще немного снизится. Если АД не стало 140/90, то дозу продолжают постепенно увеличивать до тех пор, пока АД не дойдет до безопасных пределов.
А как поступить, если давление все-таки не доходит до безопасных пределов?
Долго ли продолжается подбор схемы?
Что требуется от Вас при подборе дозы?
Регулярное измерение АД и ведение дневника. Без этого работа по подбору дозы превращается в самообман.
Может ли врач подобрать нужную схему без Вашего участия?
Никогда. Любое решение он принимает только, ориентируясь на реакцию со стороны АД. Эту реакцию можно увидеть только из дневников. Без знания Ваших ежедневных показаний давления нельзя принять правильное решение.
Нужно ли быстро снижать АД?
Если речь идет о планомерном подборе лечения, то нет. Многие больные годами жили с повышенными цифрами давления. Его быстрое снижение может привести наоборот к ухудшению самочувствия.
Продолжить тот же образ жизни (правильное питание и физические нагрузки) и прием подобранной гипотензивной схемы.
Что будет, если Вы перестанете принимать таблетки?
Давление снова начнет повышаться, иногда даже в виде криза.
Что мешает регулярному приему таблеток?
Какими побочными эффектами обладают гипотензивные препараты?
Каждый из антигипертензивных препаратов может обладать побочным эффектом.
Вероятность появления и выраженности побочного эффекта зависит от дозы: чем она выше, тем вероятнее риск развития побочных эффектов – именно поэтому врач стремиться к назначению оптимальных доз препаратов.
Частота развития побочного эффекта и его выраженность могут различаться у различных групп препаратов.
Помните! При появлении каких-либо новых симптомов или неприятных ощущений на фоне приема лекарств необходима консультация лечащего врача.
Можете ли высказать врачу свои пожелания по поводу гипотензивных, которые Вам будут рекомендованы?
Что же это за пожелания?
Во-первых, кратность приема. Есть таблетки, которые нужно принимать 1 или 2 раза в день, а есть те, которые нужно принимать 3 или 4.
Во-вторых, отсутствие побочных эффектов. Если Вы уже принимали какие-то таблетки и плохо их переносили, скажите об этом врачу.
В-третьих, стоимость. Имеются эффективные, удобные для приема с минимумов побочных действий препараты. Но стоимость их выше, чем аналогичных препаратов, которые уступают им по отдельным пунктам. Нет смысла начинать лечение дорогостоящими таблетками, если Вы в последующем не сможете из применять. Хотя всегда нужно помнить, что нет ничего дороже здоровья.
В-четвертых, эффективность контроля. Можно подобрать несколько схем, посчитать стоимость одного дня лечения, сопоставить, которая из них эффективнее и выбрать решение о том, что Вы предпочтете.
Что лучше всего может уменьшить стоимость лечения?
Правильное питание и физические упражнения. Эти факторы могут снизить АД на 10-20 мм. Если Вы их не придерживаетесь, тогда Вам придется платить за лишние таблетки.
Помните! Лечение – процесс, его успешность зависит и от врача, и от самого больного, а также особенностей медикаментозного препарата, его переносимости и побочных действий. Поэтому знание сущности заболевания, его основных причин, факторов, влияющих на его развитие и течение,-необходимый компонент комплекса лечения. Это важный шаг к сохранению здоровья.
Эффективность и переносимость эналаприла и индапамида при коррекции артериальной гипертензии
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
ММА имени И.М. Сеченова
А ртериальная гипиертензия (АГ) – неинфекционная пандемия, определяющая структуру инвалидизации и летальности при сердечно–сосудистых заболеваниях в социально–значимой группе населения. Развитие первичной АГ детерминировано множеством взаимодействующих факторов: от генетической предрасположенности до социальных условий окружающей среды. АГ, начинающаяся как функциональное расстройство, в большинстве случаев, последовательно, через различные патофизиологические механизмы приводит к специфическим поражениям органов – «мишеней» (ЦНС, сердце, почки), трансформируясь из фактора риска в заболевание.
По данным различных авторов, АГ в 80% и более случаев сочетается с различными видами метаболических нарушений, вошедших в мировую клиническую практику под термином «метаболический синдром», включающий дислипидемию, нарушение углеводного обмена и инсулинорезистентность (ИР), абдоминальное ожирение [1,3,5,15].
С позиций современного представления о механизмах формирования высоких цифр АД назначаемые антигипертензивные препараты должны обладать следующими свойствами:
1. Эффективно снижать АД (достижение целевого уровня АД);
2. Предупреждать (уменьшать) поражение органов «мишеней»;
3. Не вызывать метаболические нарушения;
4. Быть безопасными в применении и не оказывать побочных эффектов;
5. Обладать пролонгированным гипотензивным действием (уменьшение кратности приема) [9].
Тиазидные и тиазидоподобные диуретики можно условно разделить на два поколения: первое поколение – производные бензотиадиазина (гидрохлортиазид и др.) и бензолсульфонамида (хлорталидон и др.); второе поколение – производные хлорбензамида (индапамид, ксипамид и др.), содержащие метилиндолиновую группу.
2. Уменьшение общего периферического сосудистого сопротивления (ОПСС);
4. Изменение вязкостных свойств крови за счет ингибирования агрегационной активности тромбоцитов.
Применение индапамидов в суточной дозе 2,5 мг оказывает гипотензивный эффект без существенного влияния на диурез.
По своей гипотензивной активности индапамид превосходит в 30 раз действие спиронолактонов, в 100 раз – фуросемида и в 300 раз – хлорталидона при применении в сопоставимых дозах.
Особое внимание привлекает тот факт, что индапамидоподобные диуретики не обладают синдромом «отмены», не вызывают побочных метаболических нарушений: не оказывают отрицательного влияния на обмен глюкозы и уровень атерогенных липидов крови. В исследованиях последних лет, показано, что индапамид способствует нормализации уровня глюкозы у диабетиков II типа, профилактируя дабетическую нефропатию [10,15]. Индапамид, улучшая микроциркуляцию в почке, устраняет микроальбуминурию, являющуюся маркером генерализованного поражения сосудов и предиктором сердечно–сосудистых осложнений. Аналогичная закономерность отмечена при исследовании обмена холестерина (Х) и триглицеридов (ТГ) у пациентов с дислипопротеинемией. Индапамид снижает уровень атерогенного холестерина низкой плотности (ХЛПНП) и ТГ, одновременно увеличивая концентрацию липопротеидов высокой плотности (ХЛПВП).
Таким образом, индапамид, сочетая в себе все положительные фармакодинамические, фармакокинетические и экономические достоинства, при отсутствии побочных эффектов других диуретиков, является препаратом первой линии в плане лечения больных АГ и хронической сердечной недостаточности.
В настоящее время иАПФ, несмотря на их большое количество, согласно химической структуре ответственной за связывание системного и тканевого АПФ, составляют три группы:
1. Содержащие сульфгидрильную группу (каптоприл);
3. Содержащие фосфильную группу (фозиноприл).
Каптоприл действует как активный препарат, выделяется почками, что ограничивает его применение при нарушении функции почек, требует минимум двукратного применения в сутки.
Эналаприл метаболизируется в организме и действует за счет своих активных метаболитов, превосходит по длительности и силе действия каптоприл, что позволяет его однократное суточное применение и в меньших дозах по сравнению с каптоприлом, выделяется через почки.
Фозиноприл действует через метаболиты, применяется однократно в сутки и имеет два пути выведения – почки и желудочно–кишечный тракт.
Все иАПФ обладают кардио–, вазо–, нефро–протекторными и метаболическими эффектами:
1. Кардиопртективные эффекты: восстановление баланса между потребностью и обеспечением миокарда О2, снижение пред– и постнагрузки на ЛЖ, уменьшение объема и массы ЛЖ, замедление ремоделирования ЛЖ, уменьшение симпатической стимуляции, антиаритмический эффект;
2. Вазопротекторные эффекты: прямой антиатерогенный эффект, антипрофилиративный и антимиграционный эффект на гладкомышечные клетки, нейтрофилы и моноциты; улучшение и восстановление функции эндотелия; антитромбоцитарный эффект, усиление эндогенного фибринолиза, улучшение податливости артерий и снижение их тонуса;
3. Нефропротекторные эффекты: снижение внутриклубочковой гипертензии, увеличение скорости клубочковой фильтрации, увеличение Na + –уреза и уменьшение К + –уреза, уменьшение протеинурии, увеличение диуреза;
4. Метаболические эффекты: усиление распада липопротеидов очень низкой плотности и снижение синтеза ТГ, усиление синтеза ХЛПВП, повышение чувствительности клеточных рецепторов к инсулину и усиление потребления глюкозы.
Резюмируя выше изложенное, можно утверждать, что на сегодняшний день иАПФ являются перспективной группой препаратов в лечение АГ, многопрофильность действия позволили назвать их «золотым стандартом в терапии сердечно–сосудистых заболеваний».
Целью данной работы является изучение эффективности и переносимости тиазидного диуретика – индапамида и ингибитора АПФ – эналаприла у больных АГ.
Материалы и методы исследования
Нами был обследован 51 пациент с АГ 1–2 ст. по классификации ВОЗ [4]: 10 мужчин и 41 женщина в возрасте 60–78 лет (средний возраст 66,1±3,7 года). Критерии включения в исследование больных АГ: систолическое АД от 140 до 180 мм рт.ст., диастолическое АД – от 90 до 110 мм рт.ст. Средняя длительность АГ по всей группе больных составила 12,3±4,5 лет.
Всем больным до лечения и через 24 недели после лечения проводилось суточное мониторирование АД (СМАД) на комплексе АВРМ – 04 (Венгрия), регистрация стандартной ЭКГ на шестиканальном электрокардиографе «Kenz» (Япония), ЭхоКГ исследование в М и В режимах на аппарате «Тоshiba – 104A» (Япония) с расчетом массы миокарда ЛЖ (ММЛЖ) по формуле предложенной Devereux R. и Reichek N. [8] и индекса ММЛЖ: ИММЛЖ = ММЛЖ/площадь поверхности тела. Одновременно проводилось исследование электролитов в сыворотке (Na, K, Ca) и биохимических показателей крови: содержание глюкозы и толерантность к глюкозе по стандартной методике путем забора крови через 120 мин после 75 г нагрузкой глюкозой; уровень липидов (общий холестерин – ОХ, ТГ, ЛПВП).
В зависимости от программы лечения больные АГ случайной выборкой были распределены на две группы: А – 26 пациентов получали индапамид в дозировке от 1,5 до 3 мг/сутки; группа Б – 25 пациентов, у которых базовой гипотензивной терапией был Эналаприл от 10 до 40 мг/сутки.
В начале исследования больным АГ в качестве монотерапии назначали один из 2 изучаемых препаратов в минимальной дозе один раз в сутки утром. После первого приема препаратов больные находились под наблюдением врача в течение 2–4 часов для своевременного распознавания «гипотонии первой дозы». Контрольное исследование проводили через 4 недели. Если по данным СМАД АД достигало нормальных величин (среднедневное АД 140/90 мм рт.ст. и менее, и средненочное АД 125/80 мм рт.ст. и менее), доза препарата оставалась неизменной до конца исследования, т.е. до 24 недель. В том случае, если через 4 недели по результатам СМАД АД оставалось повышенным (среднедневное АД > 140/90 мм рт.ст. и/или средненочное АД > 125/80 мм рт.ст.) дозу препатата увеличивали. При этом при среднедневном АД, равном или более 140/90 мм рт.ст., а средненочном 125/80 мм рт.ст. и менее увеличивали утреннюю дозу. При средненочном АД 125/80 и более, независимо от уровня среднедневного АД, добавляли второй (вечерний) прием препарата. В том случае, если при СМАД не было отмечено нормализации АД как в дневное, так и в ночное время, дозу препарата вновь увеличивали. Окончательной считали ту максимальную дозу препарата, при приеме которой у больного не возникали побочные эффекты, либо дозу препарата, на которой была достигнута норма АД (среднедневное АД 140/90 мм рт.ст. и менее, и средненочное АД 125/80 мм рт.ст. и менее). После достижения окончательной дозы препарата она оставалась неизменной до конца исследования, т.е. до 24–й недели лечения. На 24–й неделе исследования во время последнего визита пациента повторно проводили СМАД, лабораторные исследования.
Статистическую обработку полученных данных выполняли с применением программного пакета электронных таблиц Microsoft Excel. Для установления взаимосвязи признаков применяли многофакторный корреляционный анализ с использованием критериев Пирсона и Спирмана. При обработке результатов и выявления корреляционных связей применялась значимость (вероятность) отклонений р Результаты лечения
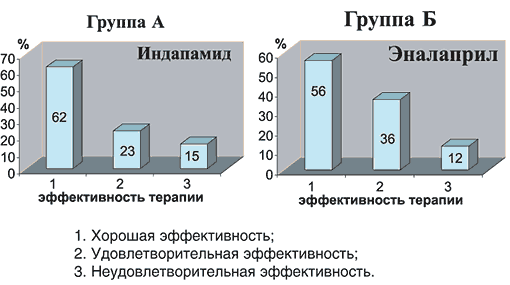
На рисунке 1 представлены результаты гипотензивной эффективности к концу программы исследования у больных АГ в зависимости от программы лечения.
Рис. 1. Диаграммы эффективности лечения больных АГ
В группе А хорошая эффективность назначенной терапии была у 16 пациентов (61,5%), удовлетворительная – у 6 пациентов (23%), неудовлетворительная – у 4 пациентов (15%); в группе Б хорошая эффективность лечения зарегистрирована у 14 пациентов (56%), удовлетворительная – у 9 пациентов (36%), неудовлетворительная – у 3 пациентов (12%).
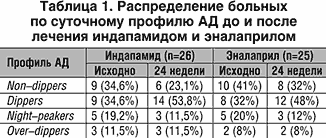
В таблице 1 представлена динамика профиля АД, характеризющий циркадный ритм, нарушения которого чаще всего встречаются у больных с сахарным диабетом II типа, с толерантностью к углеводам, с симптоматической АГ (феохромацитома, гипертония почечного генеза, ХПН), у лиц пожилого возраста.
Как видно из таблицы, в группе А, где в программу лечения был включен индапамид, до начала лечения non–dippers и night–peakers суммарно составили 53,8%, а в группе Б (лечение эналаприлом) – 61%, соответственно. Наличие патологического non–dipper и night–peaker – типов суточного профиля АД у больных, страдающих АГ, можно считать неблагоприятным прогностическим признаком. Общеизвестно, что «монотонный» суточный ритм АД часто встречается у пациентов с нарушением углеводного обмена и рассматривается, как одно из проявлений синдрома инсулинорезистентности (ИР) [2]. Сходный характер нарушений двухфазного ритма АД у больных двух групп позволяет предполагать, что эти изменения являются маркерами нарушений углеводного обмена. В результате лечения индапамидом и эналаприлом через 24 недели в обеих группах число больных с ночной гипертензией (night–peakers) и недостаточным ночным снижением АД (non–dippers) уменьшилось и в группе А составило 34,6% (практически вдвое), в группе Б – 44%, соответственно (p 0,05). По данным различных авторов, нетиазидные диуретики и ингибиторы АПФ не повышают вероятность развития сахарного диабета (СД) II типа [2,12,15].
В ходе лечения индапамидом и эналаприлом также не отмечено статистически достоверной динамики (различной направленности) в липидном спектре крови (р>0,05 по всем показателям). Уровень ХС при терапии индапамидом недостоверно увеличился на 0,75% (с 5,35±0,39 ммоль/л до 5,39±0,49 ммоль/л). В результате лечения эналаприлом имелась недостоверная, но отчетливая тенденция к снижению общего ХС на 5,51% (с 5,26±0,75 ммоль/л до 4,97±0,52 ммоль/л), Схожие данные были получены при оценке влияния препаратов на ТГ плазмы крови. Так, индапамид уменьшал уровень ТГ на 2,4% (с 1,499±0,41 ммоль/л до 1,463±0,35 ммоль/л), тогда как эналаприл на 2,86% (с 1,40±0,33 ммоль/л до 1,36±0,32 ммоль/л), однако эти изменения были недостоверными (р>0,05). Отсутствие отрицательного влияния индапамида и эналаприла на метаболизм липидов отмечено в целом ряде исследований [2,13,14,15,17,18].
Уровень мочевой кислоты (МК) повысился на фоне лечения индапамидом на 2,51% (с 234,00±29,09 мкмоль/л до 239,88±35,95 мкмоль/л) и уменьшился на 0,89% (с 224,30±35,93 мкмоль/л до 222,30±25,07 мкмоль/л) при лечении эналаприлом. Однако, эти изменения были недостоверными. В некоторых исследованиях [6] уровень МК повышался достоверно при приеме индапамида, однако, P. Weidmann [18] выявил увеличение МК при коротко длящейся терапии, а при пролонгированном приеме количество МК в крови уменьшается до исходных значений. По данным ряда авторов [7] эналаприл может увеличивать содержание МК в крови, однако имеются сообщения о нейтральном действии препарата [12,13]. Кроме того, индапамид уменьшал уровень мочевины на 3,83%, тогда как эналаприл увеличивал на 3,04%, однако эти изменения были недостоверны (р>0,05).
На фоне 24–х недельного цикла терапии обоими препаратами (индапамид и эналаприл) наряду со снижением АД все пациенты отмечали заметное улучшение общего состояния, проявляющееся уменьшением или исчезновением головной боли, шума в ушах, головокружения. У большинства пациентов повысилась трудоспособность и переносимость повседневных физических нагрузок. Из 26 пациентов группы индапамид полный курс лечения завершили все пациенты. Среди больных этой группы у 22% пациентов побочных эффектов не зарегистрировано – отличная переносимость. Хорошая переносимость выявлена более чем у половины пациентов (59%). Тяжелые побочные эффекты, требующие отмены препарата (неудовлетворительная переносимость), не выявлены. Самыми распространенными были сухость в полости рта – у 8 человек (30,8%), ортостатическая гипотония и головокружение – у 4 человек (15,4%), головные боли и запоры – у 2 пациентов (7,7%), зуд и парастезии – у 2 человек (7,7%), тошнота, кожная сыпь, нарушение координации отмечены в единичных случаях (3,8%).
В группе эналаприла примерно у четверти больных (21%) побочных эффектов не зарегистрировано – отличная переносимость. Хорошая переносимость установлена более чем у половины пациентов (52%). Тяжелые побочные эффекты (выраженный сухой кашель), требующие отмены препарата (неудовлетворительная переносимость), зарегистрированы у 4 человек (16%), миалгии, головокружение, кожная сыпь отмечены в единичных случаях (4%).
Как известно, уровень АД в организме определяется двумя физиологическими параметрами: МО (минутный объем) и общим периферическим сосудистым сопротивлением (ОПСС). Данную зависимость можно представить в виде следующей формулы:
При внезапном повышении МО (повышение активности симпатичеческой нервной системы), организм через функционирование барорефлекторного компенсаторного механизма уменьшает ОПСС, «гасит» эффект возросшего МО и способствует удержанию величины АД в пределах нормы.
Однако у некоторых индивидуумов отмечается неадекватность барорефлекторного контроля, что будет затруднять адекватную реакцию организма на колебания АД и способствовать «стабилизации» высоких цифр АД.
Таким образом, основная патофизиологическая сущность АГ определяется дисбалансом вазодилатирующих и вазоконстрикторных систем, которая усугубляется нарушением метаболизма глюкозы и липопротеидов, ответственных за атерогенез.
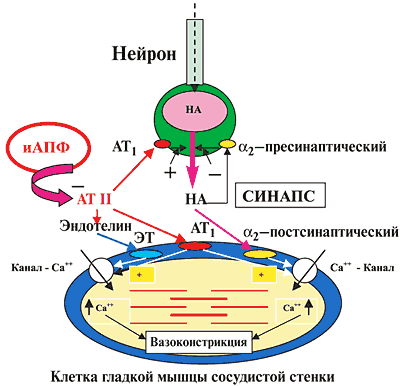
На рисунке 2 представлена схема основных вазоконстрикторных систем и их взаимосвязь с поверхностью гладкомышечной клетки сосудистого русла и нервного симпатического окончания.
Рис. 2. Схема основных вазоконстрикторных систем и место действия иАПФ
Высвобождаемый из терминальных окончаний нейрона норадреналин (НА) через постсинаптические a2–адренорецепторы, расположенные на поверхности мышечной клетки, вызывает вазоконстрикцию, путем воздействия на кальциевые каналы и увеличения концентрации ионизированного Са 2+ на сократительных внутриклеточных структурах (актин–миозин) гладкой мышцы. Одновременно высвобождаемый НА ограничивает свое выделение через стимуляцию пресинаптического a2–адренорецептора, лимитируя пролонгирование вазоконстрикторного эффекта.
Ангиотензин–II (АТ II), который образуется в результате деятельности циркулирующей и локальной (тканевой) РААС, свое вазоконстрикторное влияние осуществляет через несколько механизмов:
– прямое воздействие на АТ1–рецепторы, расположенные на поверхности мышечной клетки (постсинаптические рецепторы);
– усиление выделения НА из нейрона через стимуляцию АТ1–рецепторов (пресинаптических), расположенных на нервных окончаниях;
– усиление выделения эндотелиальными клетками еще одного мощного вазоконстриктора – эндотелина–1;
– увеличение входа в клетку ионизированного Са 2+ (раскрытие медленных кальциевых каналов).
Индапамидоподобные диуретики (в частности индапамид) гипотензивный эффект реализуют через удаление Na + из сосудистой стенки (снижение чувствительности гладкой мышцы к симпатическому импульсу), уменьшение концентрации Ca 2+ в миоплазме исполнительной клетки, снижение агрегационной активности тромбоцитов и выработки тромбоксана (мощного вазоконстриктора) через кальциевый механизм, сохранение нормального уровня концентрации Mg 2+ внутри клетки – природного, физиологичного антагониста Ca.
Таким образом, препараты индапамид и эналаприл (иАПФ), обладая хорошей гипотензивной эффективностью в сочетании с метаболической нетральностью глюкозного и липидного обмена, имеют низкий процент побочных эффектов по сравнению с другими гипотензивными препаратами, их можно рекомендовать, как препараты первой линии в лечении АГ.
1. Бутрова С. А. Метаболический синдром: патогенез, клиника, диагностика, подходы к лечению. Русский медицинский журнал 2001; 2: 56 – 60.
2. Кобалава Ж. Д., Котовская Ю. В, Школьникова Е. Э. Динамика показателей суточного мониторирования артериального давления и качества жизни у больных с систолической гипертонией при монотерапии арифоном. Терапевтический архив 1998; 9: 67 – 69.
3. Оганов Р. Г., Александров А. А. Гиперинсулинемия и артериальная гипертония: возвращаясь к выводам United Kingdom Prospective Diabetes Study. Русский медицинский журнал 2002; 10; 11: 486 – 491.
4. Рекомендации всемирной организации здравоохранения и международного общества гипертонии. 1999.
5. Шестакова М. В., Чугунова Л. А., Шамхалова М. Ш. Сердечно – сосудистые факторы риска у пожилых больных сахарным диабетом 2 типа и методы их коррекции. Русский медицинский журнал 2002; 10; 11: 480 – 485.
6. Achimastos A., Liberopoulos E., Nikas S. et al. The effects of the addition of micronised fenofibrate on uric acid metabolism in patients receiving indapamide. Curr Med Res Opin 2002; 18(2): 59–63.
7. De Rosa M. L., Cardace P., Rossi M. et al. Comparative effects of chronic ACE inhibition and AT1 receptor blocked losartan on cardiac hypertrophy and renal function in hypertensive patients. J Hum Hypertens 2002; 16(2): 133–140
8. Devereux R., Reicher N. Echocardiographic assessment of left ventricular mass in man. Circulation 1977; 55: 613–618
9. Guidelines Subcommittee. 1999 World Health Organization: International Sosiety of Hypertension guidelines for the management of hypertension. J Hypertens 1999; 17; 2: 151–183.
10. Kuo S. W., Pei–Dee, Hung Y. J. et al. Effect of indapamide SR in the treatment of hypertensive patients with type 2 diabetes. Am J Hypertens 2003 Aug;16(8):623–8
11. Lacourciere Y., Belanger A., Godin C. Long–term comparison of losartan and enalapril on kidney function in hypertensive type 2 diabetics with early nephropathy. Kidney Int 2000; 58(2): 762–769.
12. Mancia G., Omboni S., Agabiti–Rosei E. et al. Antihypertensive efficacy of manidipine and enalapril in hypertensive diabetic patients. J Cardiovasc Pharmacol 2000; 35 (6): 926 –931.
14. Ocon J, Mora J. Twenty–four–hour blood pressure monitoring and effects of indapamide. Am J Cardiol. 1990 May 2;65(17):58H–61H
15. Resnick L. M. Ionic basis of hypertension, insulin resistance, vascular disease and related disorders. The mechanism of «sindrom X». Am J Hypertens 1993; 6:123S–134S.
16. Tan K. W., Frise S. A. Efficacy and tolerability of doxazosin versus enalapril in the treatment of patients with mild–to–moderate hypertension. Clin Ther 1997; 19(3): 459–470.
17. Verdecchia P., Schillaci G., Reboldi G. P. Long–term effects of losartan and enalapril, alone or with a diuretic, on ambulatory blood pressure and cardiac performance in hypertension: a case–control study. Blood Press Monit. 2000; 5(3): 187–193.
18. Weidmann P. Metabolic profile of indapamide sustained–release in patients with hypertension: data from three randomised double–blind studies. Drug Saf 2001; 24(15): 1155–1165.