можно ли восстановить глаз если его нет
Бионические глаза и нейропротезы: как технологии возвращают зрение слепым
Мы привыкли ассоциировать зрение лишь с глазами. Однако помимо самих глазных яблок в процессе участвует зрительная кора головного мозга, которой мы фактически «видим», и нервные пути, которые соединяют глаза с мозгом. Практически на каждом этапе можно попытаться реализовать протезирование.
История создания зрительного протеза
Немецкий психолог Иоганн Пуркинье в 1823 году заинтересовался вопросами зрения и галлюцинаций, а также возможностью искусственной стимуляции зрительных образов. Принято считать, что именно он впервые описал зрительные вспышки — фосфены, которые он получил при проведении простого опыта c аккумулятором, пропуская через голову электрический ток и описывая свой визуальный опыт.
Спустя 130 лет, в 1956 году, австралийский ученый Дж. И. Тассикер запатентовал первый ретинальный имплант, который не давал какого-то полезного зрения, но показал, что можно искусственно вызывать зрительные сигналы.
Ретинальный имплант (имплант сетчатки) «вводит» визуальную информацию в сетчатку, электрически стимулируя выжившие нейроны сетчатки. Пока вызванные зрительные восприятия имели довольно низкое разрешение, но достаточное для распознавания простых объектов.
Но глазное протезирование долго тормозилось из-за технологических ограничений. Прошло очень много времени, прежде чем появились какие-то реальные разработки, которые смогли дать «полезное зрение», то есть зрение, которым человек мог бы воспользоваться. В 2019 году в мире насчитывалось около 50 активных проектов, фокусирующихся на протезировании зрения.
Первые ретинальные импланты
Пару лет назад на рынке было доступно три ретинальных импланта, которые прошли клинические испытания и были сертифицированы государственными регулирующими органами: европейским CE Mark и американским FDA.
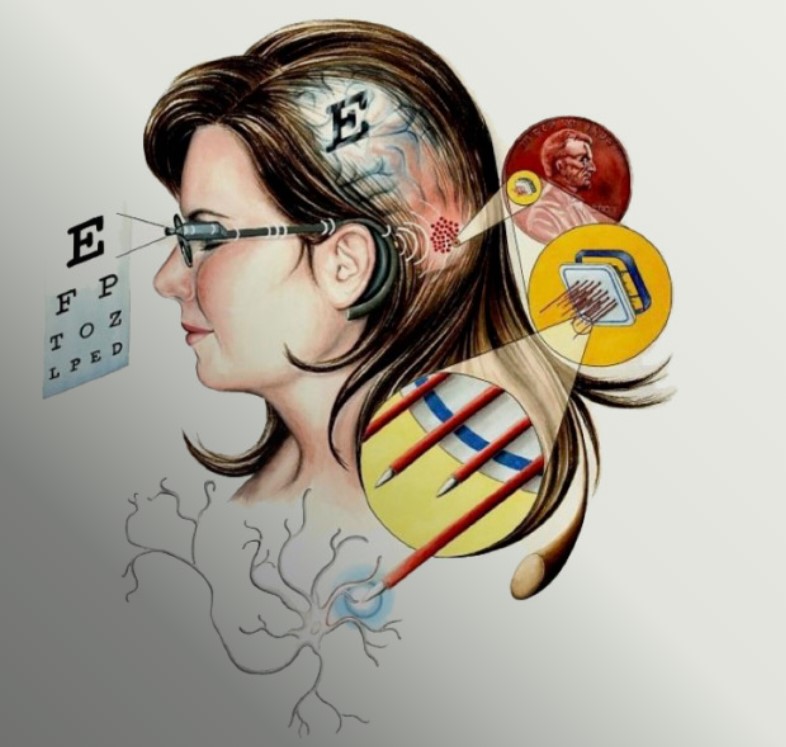
Бионические импланты — это целая система внешних и внутренних устройств.
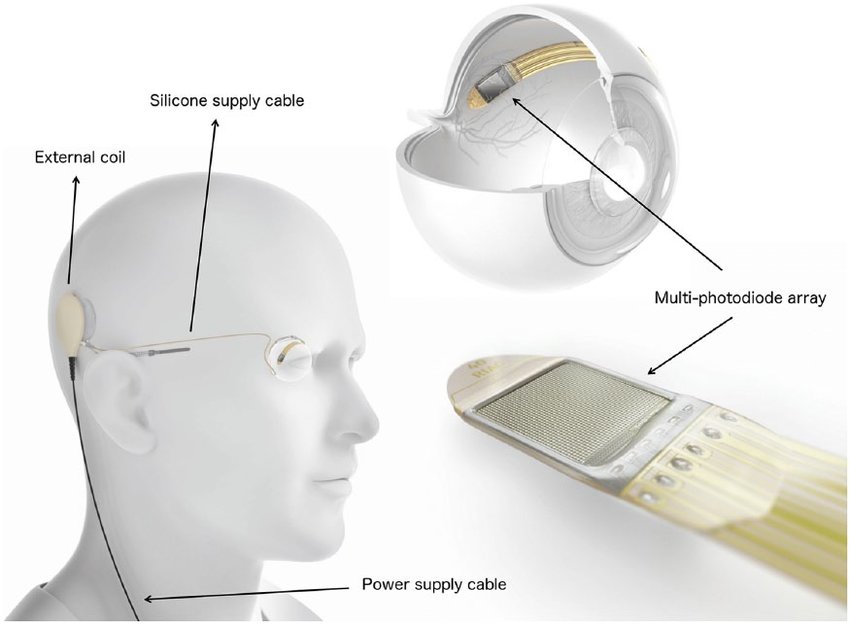
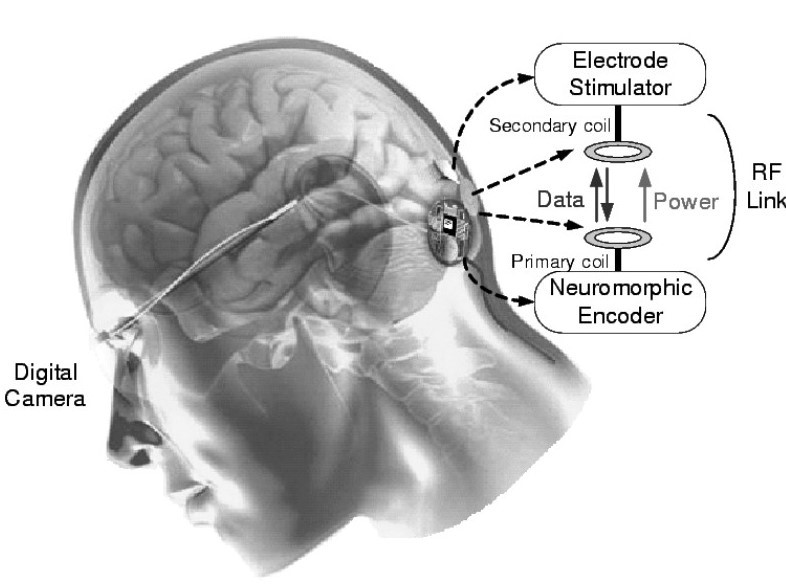
IRIS II (Pixium Vision) и Argus II (Second Sight) имели внешние устройства (очки с видеокамерой и блок обработки видеосигнала). Слепой человек смотрит при помощи камеры, с нее картинка направляется в процессор, где изображение обрабатывается и распадается на 60 пикселей (для системы Argus II). Затем сигнал направляется через трансмиттер на электродную решетку, вживленную на сетчатке, и электрическим током стимулируются оставшиеся живые клетки.
В немецком импланте Alfa АMS (Retina Implant) нет внешних устройств, и человек видит своим собственным глазом. Имплант на 1600 электродов вживляется под сетчатку. Свет через глаз попадает на светочувствительные элементы и происходит стимуляция током. Питается имплант от подкожного магнитного коннектора.
Все три ретинальных импланта больше не производятся, так как появилось новое поколение кортикальных протезов (для стимуляции коры головного мозга, а не сетчатки глаза). Однако хотя проектов по фундаментальным разработкам по улучшению ретинальных имплантов еще много, ни один из них не прошел клинические испытания:
Тренды ретинальных имплантов: основные фундаментальные технологии
Ретинальные нанотрубки
Группа ученых из Китая (Shanghai Public Health Clinical Center) в 2018 году провела эксперимент на мышах, в ходе которого вместо не функционирующих фоторецепторов сетчатки предложила использовать нанотрубки. Преимущество этого проекта — маленький размер нанотрубок. Каждая из них может стимулировать только несколько клеток сетчатки.
Биопиксели
Группа ученых из Оксфорда стремится сделать протез максимально приближенным к естественной сетчатке. Биопиксели в проекте выполняют функцию, схожую с настоящими клетками. Они имеют оболочку из липидного слоя, в который встроены фоточувствительные белки. На них воздействуют кванты света и как в настоящих клетках изменяется электрический потенциал, возникает электрический сигнал.
Перовскитная искусственная сетчатка
Все предыдущие фундаментальные разработки направлены на стимулирование всех слоев живых клеток. При помощи технологии перовскитной искусственной сетчатки китайские ученые пытаются предоставить возможность не только получать световые ощущения, но и различать цвет за счет моделирования сигнала таким образом, чтобы он воспринимался мозгом как имеющий определенную цветность.
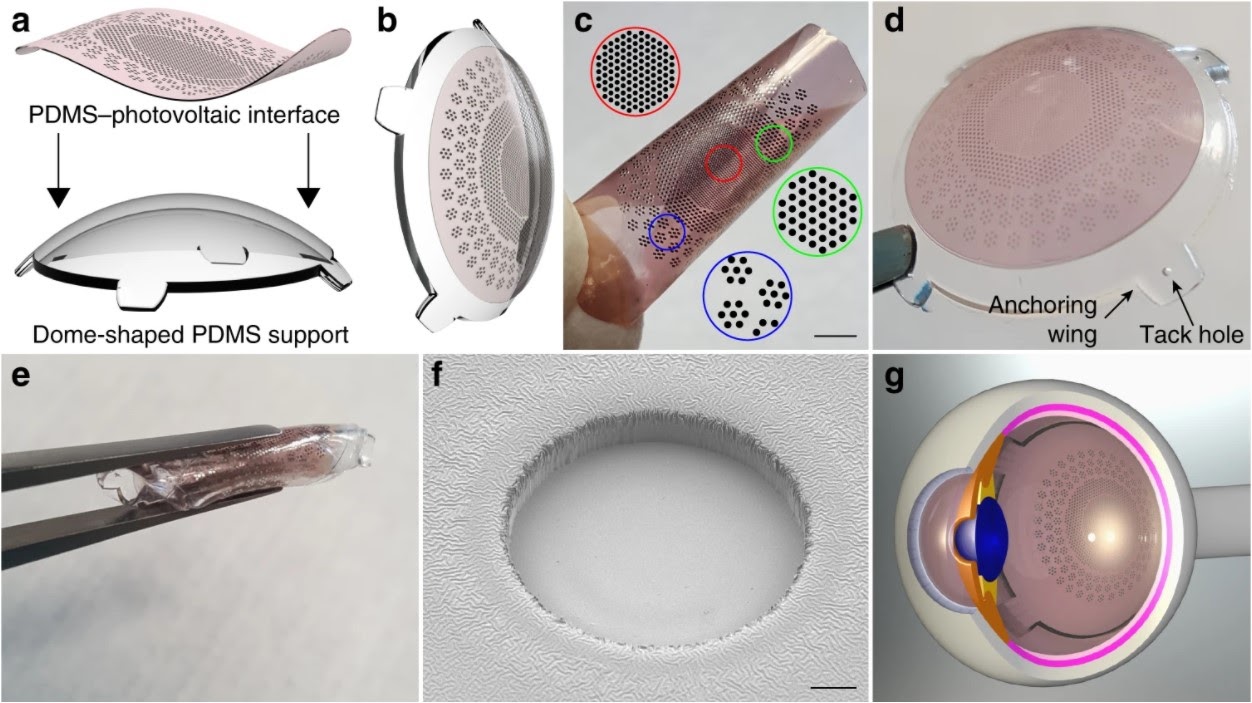
Фотогальваническая пленка Polyretina
В Polyretina используется маленькая пленка, покрытая слоем химического вещества, которое имеет свойство поглощать свет и конвертировать его в электрический сигнал. Пленка размещена на сферическом основании, чтобы можно было удобно разместить ее на глазном дне.
Субретинальное введение полупроводникового полимера
Итальянские ученые предлагают технологию введения полупроводникового полимерного раствора под сетчатку, при помощи которого свет фиксируется и трансформируется в электрические сигналы.
Российский опыт ретинального протезирования
На момент 2019 года в мире установлено около 350 имплантов, произведенных компанией Second Sight. Около 50 тысяч россиян нуждаются в подобном протезе сетчатки.
В России опытом в протезировании зрения может похвастаться лишь один проект — АНО Лаборатория «Сенсор-Тех».
«Трендом в фундаментальных разработках бионических протезов является стремление сделать их максимально безопасными, приближенными к биологическим тканям людей и с максимально возможным разрешением. Но настоящую революцию вызвали кортикальные импланты, и смысл в ретинальных имплантах пропал, так как они ставятся только при пигментном ретините и возрастной макулярной дегенерации при отсутствии ряда противопоказаний. Кортикальные же импланты значительно расширяют горизонт показаний и позволяют восстанавливать полезное зрение даже людям, вовсе лишенным глаз», — рассказал Андрей Демчинский, к.м.н., руководитель медицинских проектов АНО Лаборатория «Сенсор-Тех».
Кортикальные системы имплантации
Кортикальные протезы — это подгруппа визуальных нейропротезов, способных вызывать зрительные восприятия у слепых людей посредством прямой электрической стимуляции затылочной коры мозга, которая отвечает за распознавание изображений. Этот подход может быть единственным доступным лечением слепоты, вызванной глаукомой, терминальной стадией пигментного ретинита, атрофией зрительного нерва, травмой сетчатки, зрительных нервов и т.п. За последние пять лет ученые решили задачу создания такого внутрикортикального визуального нейропротеза, с помощью которого можно было бы восстановить ограниченное, но полезное зрение.
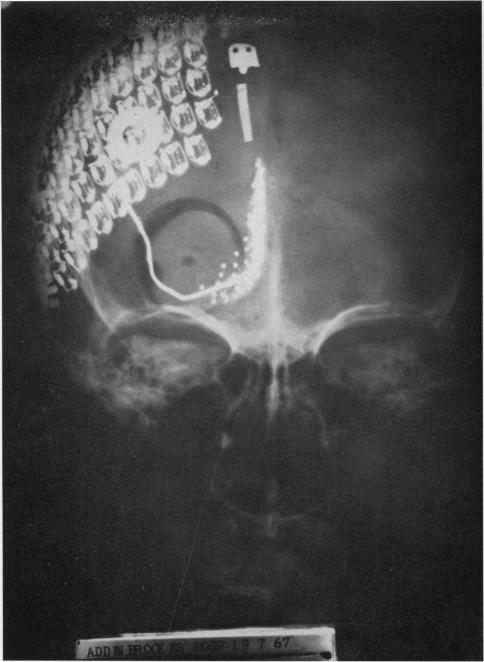
В 1968 году Г.С. Бридли и В.С. Левин провели первую операцию по установке кортикальных имплантов. Первый имплант состоял из шапочки с коннекторами (устанавливали на череп под кожу) и отдельной дуги с электродами (устанавливали под череп), которые стимулировали кору головного мозга. Эксперимент был проведен на двух добровольцах для оценки возможности получения полезного зрения. Позднее импланты были извлечены. Технология кортикальных имплантов была заморожена по причине провоцирования приступов эпилепсии при стимуляции большего количества клеток мозга.
Кортикальный имплант Orion
Спустя 45 лет американский лидер разработки ретинальных имплантов Second Sight создал кортикальную протезную систему ORION. В конце 2017 года Second Sight получили разрешение от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) на проведение клинических испытаний. До апреля 2018 года было установлено шесть устройств. По результатам испытаний оказалось, что все пациенты ощущали зрительные стимулы, a у трех пациентов результаты были схожи с ретинальным имплантом Argus II и дали полезное предметное зрение. Клинические испытания будут проходить до июня 2023 года. Обязательным условием установки импланта является наличие у пациента зрительного опыта, то есть он может использоваться только для людей со сформированной зрительной корой, которые родились зрячими и потеряли зрение.
Кортикальный нейропротез CORTIVIS
Испанские ученые разработали кортикальный имплант под названием CORVITIS. Протез состоит из нескольких компонентов. Одна или две камеры обеспечивают получение изображения, которое затем обрабатывается биопроцессором, чтобы преобразовать визуальный образ в электрические сигналы. На втором этапе информация сводится в серию изображений и передается по радиочастотной связи на имплантированное устройство. Этот радиочастотный блок обеспечивает беспроводную передачу питания и данных во внутреннюю систему. Имплантированный электронный блок декодирует сигналы, определяет и контролирует форму напряжения и амплитуду формы волны, которая будет подаваться на соответствующие электроды. Клинические испытания на пяти пациентах завершатся в мае 2023 года.
Интракортикальный зрительный протез (WFMA)
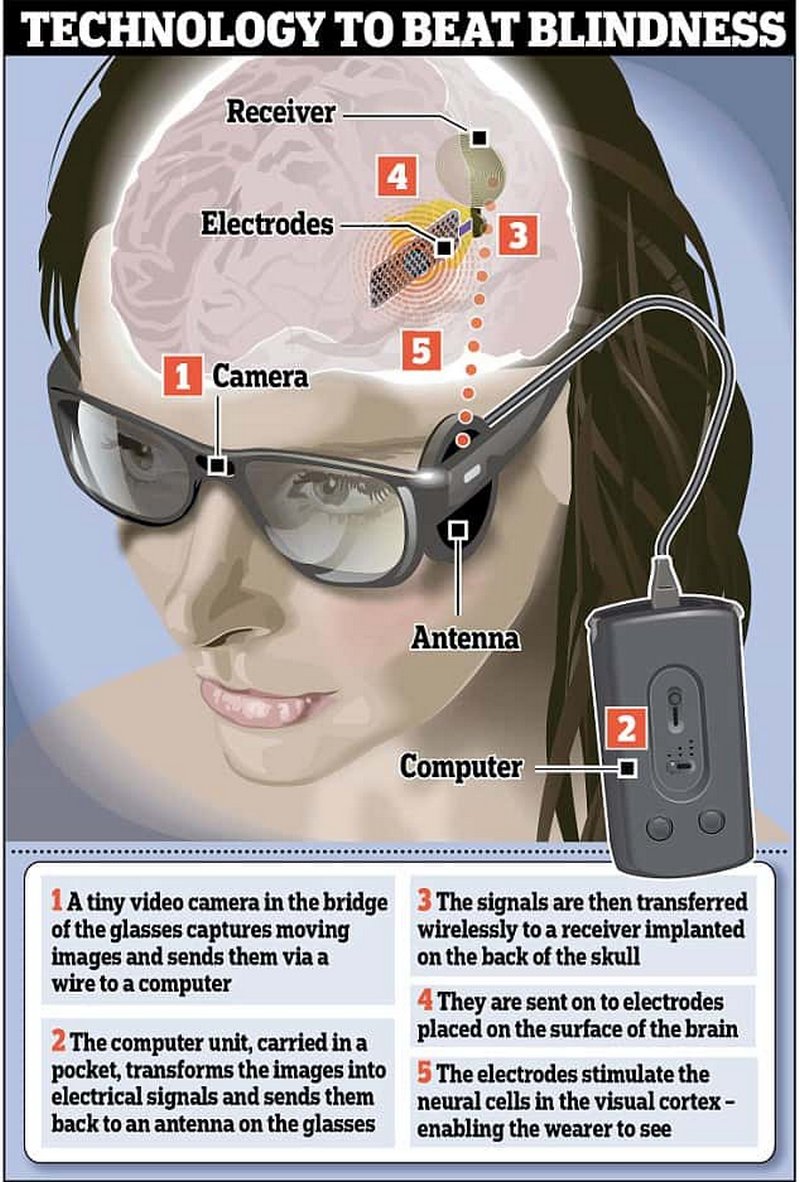
Американские ученые разработали технологию многоканальной внутрикортикальной стимуляции с помощью беспроводных массивов металлических микроэлектродов и создали беспроводную плавающую микроэлектродную решетку (WFMA).
Система протеза состоит из группы миниатюрных беспроводных имплантируемых решеток-стимуляторов, которые могут передавать информацию об изображении, снятом на встроенную в очки видеокамеру, непосредственно в мозг человека. Каждая решетка получает питание и цифровые команды по беспроводной связи, так что никакие провода или разъемы не пересекают кожу головы. Посылая команды в WFMA, изображения с камеры передаются непосредственно в мозг, создавая грубое предметное визуальное восприятие изображения. Хотя восприятие не будет похоже на нормальное зрение, с его помощью человек может вести самостоятельную деятельность. Система ICVP получила одобрение FDA для проведения клинических испытаний.
Кортикальный протез NESTOR
Голландские ученые также разработали схожую технологию системы протезирования. Принцип функционирования протеза такой же, как в проектах выше. Камера отправляет сигнал на имплант, который состоит из тысяч электродов и смарт-чипа. С помощью процессора зрительное восприятие можно контролировать и регулировать.
«Хотя полное восстановление зрения пока кажется невозможным, кортикальные системы создают по-настоящему значимые визуальные восприятия, при помощи которых слепые люди могут распознавать, локализировать и брать предметы, а также ориентироваться в незнакомой среде. Результат — в существенном повышении уровня жизни слепых и слабовидящих. Такие вспомогательные устройства уже позволили тысячам глухих пациентов слышать звуки и приобретать языковые способности, и такая же надежда существует в области визуальной реабилитации», — обнадежил Андрей Демчинский.
Адаптация к монокулярному зрению
При внезапной слепоте одного глаза бинокулярное зрение (зрение двумя глазами) заменяется монокулярным (зрением одним глазом). Оно, в свою очередь, характеризуется следующими чертами:
Поле зрения
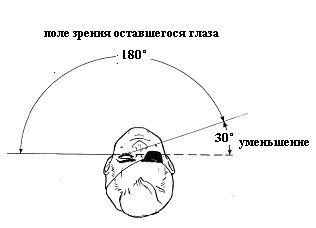
Рис.1. Уменьшение поля зрения при слепоте одного глаза.
Восприятие глубины
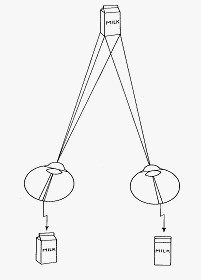
Диспарантность – самый ясный и широко известный механизм. При рассматривании любой трехмерной сцены два глаза формируют несколько различные изображения на сетчатках. В процессе стереопсиса мозг сравнивает изображения одной и той же сцены на двух сетчатках, их различия, и прежде, чем два монокулярных изображения сольются в одно объемное изображение (фузия) с большой точностью оценивает размер и расстояние от объекта, т.е относительную глубину. Люди с монокулярным зрением теряют эту способность.
Рис.2. Механизм диспарантности (Бреди, 1994).
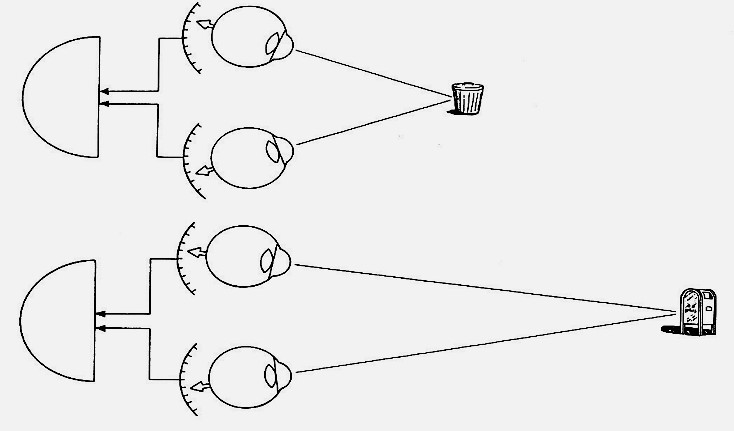
Конвергенция – сведение обоих глаз, когда зрительные оси перекрещиваются в точке фиксации. Этот механизм позволяет мозгу на основании разности углов, под которыми каждый глаз видит предмет, оценивать удаленность объекта. Люди с монокулярным зрением теряют эту способность.
Рис.3. Механизм конвергенции (Бреди, 1994).
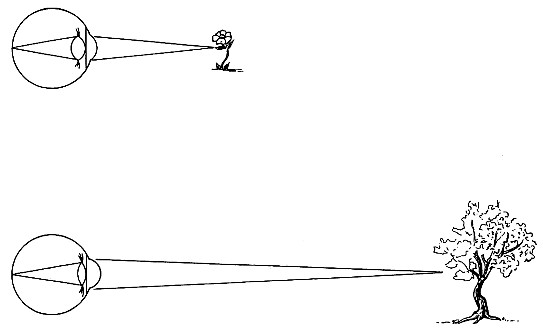
Аккомодация – способность глаза, благодаря изменению кривизны хрусталика и сокращению цилиарной мышцы, фокусировать на сетчатке лучи, отраженные от рассматриваемых предметов, вне зависимости от расстояния, на котором они расположены. Если мы фокусируем хрусталик нашего глаза на близко расположенном предмете, то более удаленный предмет будет не в фокусе. Таким образом, при изменении аккомодации мозг получает возможность оценивать удаленность предметов. Суждение о расстоянии, основанное на аккомодации в одном глазу, не точное, имеет значение при небольших дистанциях в 2 – 5 метров, но это единственный из трех механизмов, остающийся у людей с монокулярным зрением.
Рис.4. Механизм аккомодации (Бреди, 1994).
Если человек слеп на один глаз, то очевидно, что он не будет обладать стереоскопическим зрением. Но восприятие пространства при монокулярном зрении может обеспечиваться глубинным зрением, которое представляет собой такую разновидность зрительной функции, при помощи которой осуществляется оценка пространственных взаимоотношений между отдельными предметами с одной стороны, и между субъектом и этими предметами – с другой. Оно достигается другими обстоятельствами, а именно вторичными факторами восприятия глубины, связанными с прошлым опытом. К ним относятся:
Определение расстояния по величине объекта. Так, когда величина объекта нам известна, восприятие его удаленности опирается на соотношение воспринимаемой его величины с объективной собственной величиной предмета. Если объект неизвестной нам величины расположен поблизости от известных нам по величине объектов, то удаленность этого объекта оценивается в восприятии косвенно по отношению к этим ближе расположенным известным по величине объектам.
Параллакс движения – кажущееся относительное смещение близких и более далеких предметов, если наблюдатель будет двигать головой влево и вправо или вверх и вниз. Механизм основан на зависимости величины угловых скоростей объектов только от их удаленности от наблюдателя.
Интерпозиция – наложение одного предмета на другой, т.е. если один предмет расположен впереди другого и частично его заслоняет, то мы воспринимаем передний объект как расположенный ближе.
Перспектива – весьма эффективный показатель глубины. Линейная перспектива: параллельные линии в проекции кажутся ближе друг к другу, чем дальше они расположены от наблюдателя. Воздушная перспектива передает изменения в цвете и в ясности очертаний предмета на расстоянии: чем ближе расположен объект, тем ярче и четче он выглядит. Обратная перспектива: объекты на переднем плане занимают больше места, чем объекты того же самого размера на расстоянии.
Распределение света и тени: источник света отбрасывая тень вырисовывает все неоднородности и рельефность объекта, например, выпуклый участок стены, кажется, более светлым в верхней своей части, если источник света расположен выше, а углубление в ее поверхности кажется в верхней части более темным.
Таким образом, у пациентов, потерявших зрение одного глаза, постепенно восстанавливается глубинное зрение, хотя и не такое совершенное, как при бинокулярном зрении.
Людям, лишившимся глаза, требуется определенный период (до 1 года) привыкания к своему состоянию, повседневной активности, вождению автомобиля, выполнению различных работ.
Источник:
Методическое пособие ГОУ ВПО Красноярская государственная медицинская академия Красноярский межрегиональный центр микрохирургии глаза им. П.Г. Макарова.
Пособие составили: О.Е. Лудченко, д.м.н., проф. В.И. Лазаренко, к.м.н. С.С. Ильенков
Рецензент: доцент, к.м.н. В.В. Иванов
Рекомендации одобрены на заседании Ученого совета
ГОУ ВПО «Красноярская государственная медицинская академия» 21.02.2007, протокол №6.
Дата публикации: 2014-08-18
© OKORIS УРАЛЬСКИЙ ЦЕНТР ГЛАЗНОГО ПРОТЕЗИРОВАНИЯ
г. Челябинск, ул. 40 лет Октября, д. 15/1,1 этаж.
+7 (351) 776-12-26 okoris@yandex.ru
Мед. лицензия № ЛО-74-01-003927 от 19.01.2017
Пересадка (трансплантация) роговицы
При помутнении или искривлении поверхности роговицы затрудняется прохождение световых потоков внутрь глаза. При этом изображение видимых объектов на сетчатке неизбежно искажается, и острота зрения падает вплоть до полной слепоты. Зачастую наилучшим решением роговичных проблем становится операция пересадки (трансплантации) роговицы глаза.
В процессе операции хирург удаляет пораженную область роговичной ткани, которую потом заменяет соизмеримым фрагментом здоровой ткани роговицы от донорского глаза.
Пересадка роговицы весьма эффективна и ежегодно проводится по всему миру десяткам тысяч пациентов. По официальным данным, это самая распространенная операция по пересадки органов.
Показания для пересадки роговицы
Проведение кератопластики рекомендовано для лечения инфекционных и дистрофических поражений роговицы, а также ее травм. Особенно часто эту операцию назначают в следующих случаях:
Перед операцией
При имеющихся у пациента патологиях глаз, способных помешать успешному проведению кератопластики, необходимо предварительно провести их лечение. Затем пациент проходит детальное медицинское обследование для выявления противопоказаний к выполнению операции. При сборе анамнеза врач обязательно интересуется принимаемыми препаратами, так как часть из них, возможно, придется временно отменить или значительно снизить дозировку, с целью предотвращения возникновения кровотечения и прочих операционных осложнений.
За несколько дней до плановой пересадки роговицы пациент начинает закапывать в пораженный глаз капли с антибактериальным действием. Накануне вмешательства хирург рекомендует пациенту с определенного времени воздержаться от еды и питья, чтобы лучше перенести наркоз. Обычно в ночь перед операцией последний прием пищи должен состояться до полуночи, а с утра в день операции разрешается выпить не более ½ стакана воды или чая.
Ход операции трансплантации роговицы
Помещенному на операционный стол пациенту устанавливается капельница для внутривенных вливаний в процессе операции. Для предотвращения непроизвольного моргания хирург использует специальный векорасширитель. По решению хирурга может быть проведено местное обезболивание с применением анестетика, либо сделан общий наркоз. На выбор метода обезболивания при выполнении операции пересадки роговицы, главным образом, влияют следующие факторы: возраст пациента, состояние общего здоровья, объем предполагаемого вмешательства и пр. В любом случае, и местная анестезия, и общий наркоз гарантируют полную безболезненность процесса.
Поскольку операция трансплантации роговицы глаза требует особой точности при проведении хирургических манипуляций, все действия хирурга проводятся с применением операционного микроскопа.
Первым этапом операции становится определение хирургом диаметра роговичной ткани, предназначенной для удаления. Затем с применением специального трепана и прочих хирургических инструментов пораженная часть роговицы в виде круга удаляется. На ее место укладывается соответствующего размера фрагмент роговицы донора. На последнем этапе операции донорскую ткань с помощью очень тонкого синтетического шовного материала подшивают к оставшейся периферической части роговицы пациента.
Завершается операция ревизией равномерности подшитой роговицы хирургом. Он проверяет форму вновь созданной роговичной линзы на предмет возможных неровностей специальным инструментом – кератоскопом, который предназначен для оценки роговичной поверхности. По результатам ревизии, хирургом может быть принято решение об изменении степени натяжения швов, для выравнивания формы роговицы. В конце операции пациенту под конъюнктиву выполняется инъекция дексаметазона для быстрого снятия воспаления в операционной ране.
Послеоперационный период
После операции по пересадке роговицы, прооперированный глаз накрывают мягкой (марлевой) стерильной повязкой, которую рекомендуется не снимать 4-5 недель. Точные рекомендации пациент получает у лечащего врача перед выпиской домой.
В послеоперационном периоде пациенту рекомендуется ограничить прикосновения к оперированному глазу и полностью исключить внешнее давление. Для снятия возможного болевого синдрома и воспаления, а также с целью ускорения процессов заживления тканей и предотвращения отторжения донорской роговицы, хирург назначает несколько препаратов — глазных капель, гелей или мазей. Эти препараты необходимо применять каждый день, с той частотой и длительностью, которую рекомендовал лечащий врач. В большинстве случаев, капли и мази назначаются на период не более 2-х месяцев.
Так как формирование рубца на бессосудистой роговице продолжается довольно длительное время, опасность расхождения наложенных швов много месяцев будет сохраняться. Из-за этого обстоятельства, глаз требует повышенного внимания и особо бережного отношения. Полностью должна быть исключена его травматизация и тяжелая физическая нагрузка. После пересадки роговицы швы удаляются спустя 8-12 месяцев.
Возможные осложнения и риски трансплантации роговицы
Хотя подавляющее количество пересадок роговицы успешны, определенная доля риска все же существует, как при любом хирургическом вмешательстве. К таким рискам специалисты относят: опасность возникновения кровотечения, присоединения инфекции, осложнений наркоза, разрыва швов. Поскольку в процессе операции обнажается большая площадь глазного яблока, существует риск послеоперационного подтекания глазной жидкости наружу. Не исключено аномальное падение или повышение внутриглазного давления, развитие отслойки сетчатки, катаракты и глаукомы. Однако на практике, подобные проблемы случаются редко.
Самым частым осложнением пересадки роговицы является отторжение донорского трансплантата, как ответ иммунной системы организма пациента на присутствие чужеродной ткани. Такое осложнение проявляется, в частности, интенсивной не проходящей гиперемией глаза и помутнением пересаженной роговицы. После современных операций кератопластики данное осложнение развивается в примерно 20% случаев. Большинство из них на ранних этапах снимается медикаментозными средствами.
В целом, не менее 90% операций трансплантации роговицы глаза проходят удачно. Большинство пациентов отмечает после операции значительное улучшение зрения, хотя нередко развивается миопия и астигматизм. В дальнейшем это требует очковой коррекции или проведения лазерной коррекционной операции для достижения в отдаленном периоде максимальной остроты зрения. Как правило, после пересадки роговицы восстановление зрения происходит постепенно в течение нескольких месяцев.
Пересадка роговицы в клинике Шиловой
Для успеха операции огромное значение имеет качество донорского материла, техническое оснащение операционной, а также профессионализм врачей.
«Клиника доктора Шиловой» обладает собственным банком трансплантатов (Вам не придется долго ждать операции!). Донорский материал, используемый для пересадки, проходит сертифицированную подготовку и проверку в государственном банке органов и тканей. Там весь донорский материал, подвергается специальному всестороннему анализу и специальным образом консервируется. На операционный стол, он попадает в строго оговоренное время, с соблюдением всех условий транспортировки. Такие меры предосторожности необходимы для минимизации риска отторжения трансплантата и во избежание заражения реципиента инфекционными заболеваниями и ВИЧ.
Операции в нашей московской клинике проводят профессора, доктора медицины — ведущие российские и немецкие офтальмологи:
Операции по пересадке роговицы выполняют как с помощью кератомов, так и на специальной установке, посредством фемтосекундного лазера (фемтолазерная кератопластика) — в зависимости от индивидуальной ситуации. Это помогает добиться максимального эффекта от хирургии и вернуть зрение пациенту.